Введение лекарственных средств: пути. Введение лекарственных средств различными способами: преимущества и недостатки. Пути и способы введения лекарственных средств
Содержание
Введение лекарственных средств, пути введения, таблица
В статье приведен обзор основные путей введения лекарственных средств, рассмотрены плюсы и минусы энтеральных и парентеральных способов введения препаратов.
Дополнительно описаны другие пути введения – ректальный, вагинальный, уретральный, спинномозговые и внутричерепные инъекции, а также рассмотрены трансдермальные терапевтические системы как инновационный способ доставки действующего вещества в организм и конкретно в очаг заболевания
В статье приведен обзор основные путей введения лекарственных средств, рассмотрены плюсы и минусы энтеральных и парентеральных способов введения препаратов.
Дополнительно описаны другие пути введения – ректальный, вагинальный, уретральный, спинномозговые и внутричерепные инъекции, а также рассмотрены трансдермальные терапевтические системы как инновационный способ доставки действующего вещества в организм и конкретно в очаг заболевания.
↯Больше статей в журнале «Новая аптека» Активировать доступ
Пути введения лекарственных средств
От того, каким путем лекарственный препарат попал в организм пациента, зависит наступление и характер терапевтического эффекта.
Все пути введения лекарственных средств делятся на энтеральные (через ЖКТ) и парентеральные (минуя ЖКТ). Выбор способа определяется множеством условий – это и способность лекарства растворяться, и расположение очага патологии, и тяжесть состояния пациента.
Виды энтерального введения
Энтеральные способы приема лекарств обеспечивают их попадание в организм через слизистые ЖКТ.
Выделяют следующие виды энтерального введения:
- Через рот (перорально).
- Под язык (сублингвально).
- За щеку (трансбуккально).
Пероральный способ является самым используемым из всех энтеральных методик введения лекарств. Препарат проглатывается, попадает в желудок, а затем в кишечник, где в течение относительно короткого промежутка времени всасывается в кровь.
Сублингвальный и трансбуккальный приемы введения применяются для твердых и некоторых жидких лекформ, а также для аэрозолей. В этом случае средство всасывается в кровь через слизистую рта, а затем достигает органов, на которые нацелен его эффект.
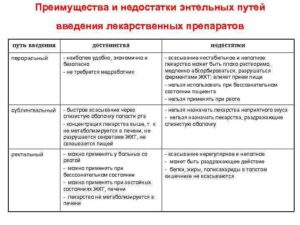
Энтеральное введение: достоинства и недостатки
Энтеральные способы введения препаратов имеют как плюсы, так и минусы.
Энтеральные пути введения лекарственных средств, таблица
посмотреть/скачать>>
К первым относятся:
- простое и удобное использование;
- физиологичность;
- относительная безопасность;
- возможность долгого приема;
- отсутствие необходимости соблюдать особые условия введения.
Минусы энтеральных методов:
- низкая скорость наступления эффекта;
- недостаточная биодоступность;
- различная скорость и полнота всасывания;
- влияние принятой пищи на скорость всасывания действующего вещества;
- данный способ не могут применять больные, находящиеся без сознания.
Кроме того, энтеральные способы введения противопоказаны пациентам с заболеваниями желудка и кишечника в стадии обострения.
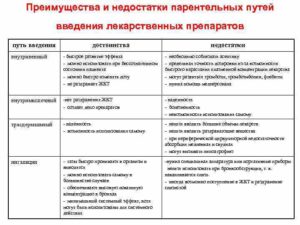
Виды парентерального введения препаратов
Парентеральный путь предполагает введение лекарства минуя пищеварительный тракт.
Парентеральные пути введения лекарственных средств, таблица
посмотреть/скачать>>
Выделяют следующие виды парентерального введения:
- внутрисосудистое (внутривенное и внутриартериальное);
- внутримышечное;
- подкожное;
- внутрикожное;
- внутрикостное;
- внутриполостное (в брюшную, плевральную, суставную полость, в полость сердца);
- в лимфатические сосуды.
Внутривенное введение является наиболее распространенным из всех парентеральных способов введения препаратов, однако он достаточно сложен и требует определенной сноровки и умений, поэтому желательно, чтобы его осуществлял медицинский работник.
Таким способом в организм вводится большое количество веществ – в первую очередь тех, которые предполагают внутривенные инъекции. Средства вводятся в вену дробно, струйно или при помощи инфузионной системы – в зависимости от того, что указано в инструкции к препарату.
Внутриартериальный способ используется при введении противоопухолевых и рентгенконтрастных препаратов, а также при жизнеугрожающих состояниях – шоке, большой кровопотере, электротравме, асфиксии, тяжелых инфекциях и отравлениях.
Внутримышечный путь введения используется для инъекций средств, которые медленно всасываются в кровь, а также в случаях, когда внутривенное введение вызывает боль и местное раздражение. В мышцу не вводятся препараты, обладающие сильным раздражающим действием, так как это может стать причиной развития воспаления, инфильтратов и некротических поражений тканей.
Подкожный путь введения лекарственных средств позволяет получить от них максимальный терапевтический эффект. В подкожно-жировой клетчатке хорошо развита капиллярная сеть, благодаря чему действующее вещество активно всасывается в самые короткие сроки.Внутрикожный путь введения используется, как правило для выполнения диагностических проб (на аллергические реакции и др.). Также он применяется для введения препаратов для местной анестезии.
Внутрикостный способ введения является достаточно редким в медицинской практике. Он используется в случае обширных ожогов или деформации костной ткани, а также в ситуациях, когда иной путь введения осуществить нельзя.
Внутриполостной путь используется в основном в ходе проведения хирургических вмешательств (например, для введения антимикробных препаратов в брюшную полость) или в ситуациях, когда иные пути введения лекарств неудобны или невозможны.
Введение в лимфатическую систему – редкий способ, который используется для того, чтобы избежать воздействия препарата на почки и печень, а также для более точного попадания в орган-мишень.
- В статье вы найдете только несколько готовых образцов и шаблонов. В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Парентеральное введение: плюсы и минусы
Парентеральный путь введения лекарственных средств обладает рядом преимуществ перед другими способами введения:
- Быстрота наступления терапевтического эффекта, позволяющая использовать этот способ в ситуациях, связанных с угрозой для жизни.
- Препарат всасывается в обход ЖКТ, что позволяет применять данный путь у пациентов с серьезными заболеваниями желудка и кишечника.
- Лекарство вводится в максимально точной дозировке.
- Действующее вещество поступает в кровь в исходном виде.
Минусы парентерального пути введения:
- лекарство должно вводиться только специалистом, прошедшим соответствующую подготовку;
- при введении необходимо строго следовать требованиям асептики и антисептики;
- при данном способе существует риск занесения в организм болезнетворных микроорганизмов и развития инфекционного процесса;
- данный путь введения невозможно применить, если в месте предполагаемой инъекции имеются какие-либо повреждения и травмы.
Ингаляции
При помощи ингаляционного способа в организм вводятся аэрозоли, газы и некоторые порошки. Легкие и бронхи имеют развитую сеть кровеносных сосудов, поэтому ингаляционные лекарства быстро проникают в кровь и оказывают свое воздействие.
Преимуществом данного пути введения является возможность контролировать дозу вещества – как только вдыхание препарата прекращается, заканчивается и его терапевтическое воздействие. При этом концентрация средства в бронхах очень высока даже при минимальном системном эффекте.
Однако нельзя забывать о том, что, какой бы эффективной ни была сама ингаляция, она не дает возможности использовать раздражающие средства. Кроме того, препараты для этого способа введения могут оказывать негативное влияние на здоровье окружающих.
Плюсы и минусы ингаляционного введения
Ингаляции обладают следующими преимуществами:
- Вещество препарата действует непосредственно в очаге болезни.
- Препарат попадает в организм в неизмененном виде и не метаболизируется в печени, благодаря чему достигается большая концентрация действующего вещества в крови.
Недостатки ингаляционного пути введения лекарства:
- в случае, если проходимость бронхов затруднена, лекарство не достигнет очага заболевания;
- препараты для ингаляций могут оказывать раздражающее действие на слизистую оболочку ВДП.
Ректальный, вагинальный и уретральный пути введения
Ректальный способ подразумевает введение лекарственных средств через задний проход в прямую кишку. Он чаще всего используется для мазей, свечей, микроклизм.
Действующее вещество всасывается через систему геморроидальных вен, минует печень и поступает сразу в систему нижней полой вены. Этот способ части используется у детей до 3 лет, кроме того, его можно применять у больных с диспепсией и нарушением сознания.
Если сравнивать ректальный и оральный способы введения препаратов, то можно однозначно сказать, что в первом случае всасывание произойдет быстрее. Кроме того, лекарство попадет в кровь в исходном состоянии, не подвергаясь разрушению под воздействием пищеварительных и печеночных ферментов.
Однако у данного способа есть и недостатки — он негигиеничен, может быть связан для человека с психологическим дискомфортом, а также зависит от наличия в прямой кишке содержимого, так как это замедляет скорость всасывания.
Кроме того, нельзя вводить в прямую кишку растворы, температура которых ниже 38-39 градусов, так как в противном случае может случиться рефлекторное опорожнение кишечника и лекарство не подействует.Уретральный и вагинальный пути введения лекарственных средств используются для местного лечения инфекционных заболеваний мочеполовой сферы у мужчин и женщин – они позволяют добиться наилучшего терапевтического эффекта в данных случаях.
Эти способы также применяются для введения рентгенконтрастных веществ при проведении определенных диагностических мероприятий.
Спинномозговой и внутричерепной пути введения
Спинномозговой и внутричерепной пути введения лекарственных препаратов относятся к наиболее сложным и выполняются исключительно специалистом в условиях лечебного учреждения.
Выделяют субдуральные, субарахноидальные, эпидуральные, субокципитальные и другие инъекции. Особенностями их выполнения являются абсолютно стерильные условия и использование только прозрачных истинных водных растворов, обладающих нейтральной рН.
При этом создаётся максимальная концентрация действующего вещества в спинномозговой жидкости и мозговых тканях. Таким образом достигается практически мгновенный лечебный эффект.
Преимуществом данной методики является возможность использования препаратов, не способных проникать через гематоэнцефалический барьер.
К недостаткам относится риск повреждения тканей и оболочки мозга и вероятность повышения внутричерепного давления. Кроме того, при этом способе введения нельзя использовать растворы не на основе воды.
Трансдермальные терапевтические системы
Одна из новейших разработок – трансдермальные терапевтические системы. Ее особенностью является то, что действующее вещество высвобождается и всасывается в кровь крайне медленно, позволяя поддерживать в организме стабильную концентрацию активного компонента.
ТТС выпускаются в форме пластырей — они просто наклеиваются на кожу, в которой создается так называемое «депо», из которого активный компонент всасывается в кровь.
Плюсами ТТС являются:
- непрерывное поступление действующего вещества в организм;
- при использовании ТТС исключена диспепсия, боль от инъекций, реакция непереносимости и др.;
- быстрая отмена средства без последствий в том случае, если оно по какой-либо причине не подошло;
- максимально точная дозировка;
- точечное попадание активного вещества препарата в очаг патологии.
Сегодня ТТС активно используются для обезболивания – например, при ревматических и онкологических заболеваниях с сильным болевым синдромом.
К недостаткам ТТС относятся медленное достижение терапевтического эффекта и возможность использования только высоко гидрофобных веществ.
Таблица пути введения лекарственных средств
Материал проверен экспертами Актион Медицина
Источник: https://www.provrach.ru/article/3662-18-m01-03-puti-vvedeniya-lekarstvennyh-sredstv
Пути введения лекарственных веществ в организм
страница » Медицинские статьи » Пути введения лекарственных веществ в организм
Лекарственные вещества в организм могут быть введены различными путями. Их множество, но все они разделены на две большие группы:
- энтеральные пути введения, при которых лекарственные вещества в организм попадают через желудочно-кишечный тракт;
- парентеральные пути введения, когда лекарство вводится, минуя желудочно-кишечный тракт.
К способам введения лекарств в организм относятся:
- энтеральные (внутрь (через рот), сублингвальный (под язык), ректальный (в прямую кишку), в желудок и кишечник (с помощью зонда);
- парентеральные (инъекционные (под кожу, в мышцу, в вену, в спинномозговой канал и т.д.), на кожу и слизистые оболочки, ингаляции (путем вдыхания).
Все эти способы имеют положительные и отрицательные стороны, однако от правильно избранного пути введения лекарственного вещества в организм больного зависит скорость наступления фармакологического эффекта, его сила и продолжительность.
ВНИМАНИЕ! При детальном разборе отдельных путей введения отмечайте преимущества и недостатки каждого из них.
Энтеральные пути введения
Через рот (per os), или внутрь, — наиболее удобный и простой путь введения. Он не требует стерилизации лекарственных веществ и удобен для приема большинства лекарственных форм.
Лекарственные вещества, принятые через рот, проходят пищевод, желудок, двенадцатиперстную кишку, всасываются в тонком кишечнике, попадают в воротную вену, затем в печень и далее в общий кровоток. Действие лекарственных веществ, или, как принято говорить, «фармакологический эффект», при их введении через рот начинается через 15—30 минут.
Однако этот путь введения не всегда может быть использован.
Некоторые лекарственные вещества (адреналин, инсулин) легко разрушаются под влиянием ферментов и кислот желудка, другие сильно раздражают слизистую, третьи не всасываются из желудочно- кишечного тракта и не могут оказывать действие на весь организм, и, наконец, лекарственные вещества, например тетрациклин, могут частично или полностью связываться с элементами пищи и терять свое действие. Кроме того, печень, выполняя защитную функцию, частично обезвреживает (инактивирует) лекарственные вещества, когда они проходят через нее. Медленное наступление фармакологического эффекта после приема лекарственного вещества через рот также не позволяет в большинстве случаев использовать этот путь введения в неотложной помощи.
Ректальный путь введения, или в прямую кишку (per rectum), используют для введения лекарственных клизм (растворы, слизи и т.д.) и суппозиториев. При этом всасывание лекарственных веществ происходит быстрее, чем при приеме через рот. Лекарственные вещества после введения попадают сначала в геморроидальные вены, затем в нижнюю полую вену и, минуя печень, в общий кровоток.
Этот путь введения используют при невозможности ввести препарат через рот, при заболеваниях нижнего отдела кишечника и органов таза, а также если хотят избежать нежелательного влияния препарата на печень.Дозы лекарственных веществ при введении их в прямую кишку должны быть несколько меньше, чем при приеме их через рот.
Следует помнить, что если лекарственное вещество обладает раздражающим действием, то его вводят в прямую кишку с обволакивающими средствами, например слизью крахмала.
Сублингвальный (sub — под, lingua — язык) путь введения используют для препаратов, которые легко всасываются через слизистую оболочку полости рта, при этом они быстро попадают в кровь, минуя печень и почти не подвергаясь воздействию пищеварительных ферментов.
Однако всасывающая поверхность подъязычной области ограниченна, что позволяет вводить таким путем только высокоактивные вещества, например нитроглицерин при приступах стенокардии. Иногда таким образом советуют применять корвалол, кордиамин и другие препараты.
В желудок и кишечник лекарственные вещества вводят с помощью специальных резиновых трубок-зондов. Эти пути введения используют в основном в лабораторной практике при исследовании желудочного сока или желчи.
Парентеральные пути введения
Инъекционные пути введения считаются одними из наиболее рациональных и эффективных. При сравнительно меньших дозах, чем при приеме через рот, в этих случаях удается получить хороший фармакологический эффект значительно быстрее и нередко — на более продолжительный период.
Напомним, что для инъекций используют стерильные водные и масляные растворы, суспензии и порошки, которые перед введением растворяют в специальных растворителях (вода для инъекций, растворы новокаина, изотонический раствор натрия хлорида и т.д.).
Каждый инъекционный путь имеет свои особенности, которые необходимо учитывать при введении лекарственных веществ в организм больного.
Подкожным путем введения стерильные лекарственные вещества доставляют с помощью шприца, специальной системы (капельницы) или безыгольным инъектором. Чаще вводят водные, реже — масляные растворы. Последние во избежание инфильтратов рекомендуется подогревать до температуры тела, а место инъекции после введения препарата массировать.Под кожу не рекомендуется вводить суспензии (возможны инфильтраты), а раздражающие и гипертонические растворы вводить запрещено из-за возможного развития некроза (отмирания) тканей.
Всасывание препаратов в кровь при подкожном введении идет сравнительно медленно, и поэтому фармакологический эффект развивается через 5—15 минут.
Для подкожного введения чаще всего используют область плеча и лопатки, а для капельного введения — область бедра и живота. Одномоментно под кожу вводят 1—2 мл раствора, а капельно — до 500 мл.
ПОМНИТЕ! Масляные растворы в виде инъекций вводят в мышцу или под кожу в подогретом виде
Внутримышечный путь введения используют для водных, масляных растворов и суспензий. Первые в этом случае всасываются быстрее, чем при их введении под кожу.
Суспензии же образуют своеобразный запас (депо) лекарственного вещества, из которого они постепенно всасываются и значительно увеличивают время его действия.
При введении в мышцу масляных растворов и суспензий необходимо следить за тем, чтобы игла не попала в кровеносный сосуд, так как в этом случае возможна закупорка кровеносных сосудов (эмболия), а это может вызвать нарушение жизненно важных функций организма.
Лекарственные вещества в мышцу вводят в основном одномоментно от 1 до 10 мл, используя при этом крупные мышцы, например бедра, ягодицы. Если используют ягодичную мышцу, то ее условно делят на четыре части и лекарство вводят в верхний наружный левый или верхний наружный правый квадрат.
ПОМНИТЕ! При внутримышечном введении масляных растворов и суспензий необходимо следить за тем, чтобы игла не попала в кровеносный сосуд. Возможна эмболия!!!При внутривенном пути введения в отличие от подкожного и внутримышечного, при котором лекарственное вещество частично задерживается и разрушается в тканях, все количество вводимого вещества сразу попадает в кровь. Этим объясняется почти немедленное развитие фармакологического эффекта.
В вену вводят преимущественно водные растворы, а также гипертонические растворы и раздражающие вещества, которые нельзя вводить под кожу и в мышцу. Правда, раздражающие вещества в ряде случаев перед введением следует разводить для ослабления неприятного действия.
Недопустимо (!) вводить в вену масляные растворы и суспензии из- за возможной эмболии.
Лекарственные вещества в вену вводят медленно, иногда несколько минут, а капельно — несколько часов. Одномоментно в вену вводят от 1 до 20 мл, а капельно — от 50 мл до 1 л и более. Для внутривенного введения чаще всего используют локтевые вены, другие вены (височная, подколенная) используются реже.
Недостатком внутривенного пути введения является возможность образования тромбов, особенно при длительном введении лекарств.
ПОМНИТЕ! Быстрое введение лекарственных веществ в вену может вызвать нежелательные изменения со стороны органов дыхания, сердечнососудистой системы и центральной нервной системы.
Кроме указанных инъекционных путей введения существуют еще внутрикожный и внутриартериальный пути введения, путь введения в спинномозговой канал, а также в различные полости, например брюшную, плевральную и т.д.
Накожный путь введения пригоден для мазей, паст, линиментов, растворов, настоев, отваров и т.д.Этот путь введения рассчитан в основном на местное действие и реже на общее, потому что всасывание лекарственных веществ через кожу проходит лишь в том случае, если они хорошо растворяются в жирах (липидах) кожи.
Считают, что мази, пасты, приготовленные на вазелине, оказывают только поверхностное местное действие и через кожу не всасываются. Эти же лекарственные формы, но приготовленные на ланолине, хорошо всасываются и могут оказывать не только местное, но и общее действие.
Кроме того, в зависимости от фармакологических свойств используемых лекарственных веществ они могут оказывать местное раздражающее, обезболивающее, подсушивающее или какое-то другое действие. При накожном способе введения всасывание лекарственных веществ происходит сравнительно медленно.
Ускорению процесса всасывания способствуют втирания, теплые ванны, компрессы, а также создание на данном участке гиперемии (покраснение). С этой целью используют соответствующим образом преобразованный электрический ток в кабинетах физиотерапии.
Хорошему всасыванию лекарственных веществ способствует нарушение целостности кожи, поэтому введение препарата в рану или нанесение его вокруг нее дает различный фармакологический эффект.
Ингаляционный путь введения используется чаще всего при заболеваниях органов дыхания.
Площадь легких велика, почти 100 м2, и поэтому лекарственные вещества легко могут проникать в кровь и оказывать общее действие. Ингаляционно, т.е.
путем вдыхания, вводят газообразные вещества (кислород), пары жидких, легколетучих веществ (эфир для наркоза), а также аэрозоли, например при приступах бронхиальной астмы.
Фармакологический эффект со стороны органов дыхания при таком способе введения достигается быстрее, чем, например, при внутримышечном введении.8,161 19
Источник: http://med.dagapteki.ru/puti-vvedeniya-lekarstv/
Парентеральный путь введения лекарственных веществ

Парентеральный путь введения лекарственных средств (инъекционный) — введение лекарственных веществ в обход пищеварительного тракта (см. схема ниже). Инъекции широко применяют в медицинской практике.
Преимущества парентерального пути введения: — быстрота действия; — точность дозировки; — исключается барьерная функция печени; — исключается влияние пищеварительных ферментов на лекарственные средства; — незаменимы при оказании экстренной помощи. Этико-деонтологический аспект темы.
Часто пациенты испытывают чувство страха перед предстоящими инъекциями. Доброжелательная, спокойная беседа с больным, подготавливающая его к инъекции, удобное положение больного, четкое выполнение инъекции позволят предупредить и уменьшить боль, чувство страха.
При выполнении внутримышечных инъекций больной должен лежать, так как в положении больного стоя ягодичные мышцы значительно напряжены, что может быть причиной поломки иглы.
Меры предосторожности.
1. При вскрытии ампулы возможны ранения осколками стекла, поэтому необходимо пользоваться ватным шариком. Если все же ранение произошло, то необходимо удалить осколки стекла из раны, промыть рану перекисью водорода, обработать края ранки антисептическим раствором, наложить асептическую повязку. 2. При проверке проходимости иглы она под давлением поршня может соскочить с подыгольного конуса и поранить окружающих. Чтобы этого не произошло, необходимо придерживать иглу за канюлю. Схема
Парентеральные пути введения лекарственных веществ
Шприцы и иглы
Для инъекций используют шприцы и иглы. В настоящее время в связи распространением СПИДа, наркомании, гепатита и других особо опасных болезней, передающихся трансмиссивным путем (с кровью), во всем мире перешли на пользование одноразовыми шприцами. Россия — не исключение.
Пластиковые шприцы поставляются или с уже надетыми иглами, или с иглами, находящимися в отдельном пластиковом контейнере. Одноразовые шприцы и иглы простерилизованы в заводских условиях и ими можно пользоваться только один раз.
Во всех детских и инфекционных больницах, родильных домах, городских и крупных районных больницах стеклянные или комбинированные шприцы многократного пользования практически не применяют. Вместе с тем не во всех больницах, особенно сельских, удаленных от больших городов и путей сообщения, есть возможность обеспечить больных одноразовыми шприцами.
В таких случаях стеклянные шприцы и иглы перед использованием следует простерилизовать кипячением в электрическом стерилизаторе или автоклавированием (стерилизация паром под давлением).
Для этого: — выньте из стеклянных шприцев металлические поршни; — уложите в стерилизатор шприцы, поршни, иглы и пинцеты; — налейте в стерилизатор достаточное количество дистиллированной воды (если таковой нет, можно использовать прокипяченую воду); — кипятите шприцы не менее 20 мин с момента закипания воды; — осторожно, чтобы не обжечься и не разбить шприцы, слейте воду из стерилизатора, не открывая полностью крышки; .
— дождитесь, пока шприцы остынут.
Выбор шприца
Вместимость шприцев для инъекций — 1,0, 2,0, 5,0, 10.0, 20,0 мл. Используют разовые шприцы. Шприц типа «Рекорд» комбинирован с металлическим поршнем, «Луер» — целиком стеклянный.
Шприцы-тюбики, тоже одноразовые, заполнены лекарственным веществом. Шприц Жане емкостью 100 и 200 мл применяют для промывания полостей.
Очень важно для каждой инъекции выбрать соответствующие шприц и иглу (табл.).
Таблица. Выбор шприца при парентеральных путях введения лекарственных средств
Проверка герметичности. Шприц должен быть герметичным, т. е. не пропускать между цилиндром и поршнем ни воздуха, ни жидкости. Проверяя герметичность, закройте пальцем подыгольный конус и потяните поршень на себя. Если он быстро возвращается в исходное положение, значит шприц герметичен.
Расчет цены деления
Чтобы правильно набрать в шприц дозу лекарственного вещества, надо знать «цену деления» шприца, т. е. количество раствора между двумя ближайшими делениями шприца.
Найдите на цилиндре ближайшую к подыгольному конусу цифру, указывающую количество миллилитров, затем подсчитайте количество делений на цилиндре между этой цифрой и подыгольном конусом, разделите эту цифру на количество делений — вы найдете цену деления шприца.
Имеются шприцы специального назначения, которые при малой емкости имеют суженный и удлиненный цилиндр, благодаря чему на него могут быть нанесены на большом расстоянии друг от друга деления, соответствующие 0,01 и 0,02 мл.
Это допускает более точную дозировку при введении сильнодействующих средств, сывороток, вакцин. Для введения инсулина используют специальный инсулиновый шприц вместимостью 1,0-2,0 мл. На цилиндре такого шприца указаны миллилитры (мл) и единицы (ЕД), поскольку инсулин дозируется в ЕД.
Подготовка к инъекции
Инъекции выполняют в процедурном кабинете, а тяжелобольным — в постели. В процедурном кабинете находится стерильный стол, накрытый стерильными простынями, между слоями которой выложены стерильные шприцы, иглы, лотки. К свободным краям простыни прикреплены специальные зажимы-цапки. Открывать стерильный стол можно только за них.
На рабочем столе медсестры находятся: йод, спирт, пилочки для вскрытия ампул, бикс со стерильным материалом, стерильные пинцеты. Шприц собирают на стерильном столе стерильным пинцетом. Для инъекции необходимы две иглы: одной набирают лекарственное средство, другой делают инъекции. Две иглы обеспечивают соблюдение стерильности.
Шейку ампулы перед вскрытием также обрабатывают спиртом. Масляные растворы подогревают до температуры 38 «С, опустив ампулу в теплую воду. Для выполнения инъекции тяжелобольному крафт-пакет (стерильный шприц) и смоченные спиртом стерильные шарики укладывают в стерильный лоток, накрывают стерильной салфеткой.
Обработка рук:
— откройте кран и отрегулируйте температуру и струю воды; — вымойте с мылом предплечья; — вымойте с мылом последовательно левую и правую кисти и межпальцевые промежутки; — тщательно промойте ногтевые фалант; — закройте кран правым или левым локтем; — высушите левую и правую руку (при возможности пользуйтесь салфетками); — обработайте руки двумя ватными шариками, смоченными спиртом: одним шариком последовательно протрите ладонную поверхность, межпальцевые промежутки и тыльную поверхность кисти. Другим шариком также обработайте вторую руку.
Сборка шприца из крафт-пакета:
— вскройте крафт-пакет и достаньте шприц; — введите поршень, взяв его за рукоятку, в цилиндр шприца; — возьмите иглу для набора лекарственного средства за канюлю и наденьте ее на подыгольный конус, не касаясь острия иглы руками; — закрепите канюлю иглы, притирая ее к подыгольному конусу; — выпустите воздух из шприца; — положите собранный подготовленный шприц на внутреннюю (стерильную) поверхность крафт-пакета. Шприц для однократного применения выпускается в собранном виде. Для подготовки шприца к инъекции следует вскрыть пакет с той стороны, где прощупывается поршень (если пакет непрозрачный).
Сборка стеклянного шприца многоразового использования:
— откройте стерильный стол за цапки, которые прикреплены к свободным концам простыни, закрывающей стол: — выньте из раствора хлоргексидина стерильный пинцет правой рукой и возьмите со стерильного стола один почкообразный лоток, положив его дном на ладонь левой руки; — стерильным пинцетом положите в лоток поршень, цилиндр и 2 иглы; — лоток со шприцем положите на рабочий стол, пинцет поставьте в раствор хлоргексидина; — закройте стерильный стол простыней за цапки для белья; — стерильным пинцетом в правой руке возьмите цилиндр и «перехватите» его левой рукой; — тем же пинцетом возьмите поршень и введите его в цилиндр, закрепите съемную крышку; — возьмите стерильным пинцетом иглу за канюлю и наденьте ее на подыгольный конус для набора раствора; — закрепите иглу на подыгольном конусе; — пинцет поставьте в емкость с раствором хлоргексидина, а шприц с иглой положите в лоток. Шприц подготовлен для набора лекарственного средства. Лекарства, предназначенные для инъекции, поставляются во флаконах, закрытых резиновыми колпачками, или в стеклянных ампулах (рис.).
Рис. Емкости с жидкими лекарственными формами (ампула и флакон) для парентерального пути введения лекарственных средств
На этикетках всегда указывают название лекарства и его количество. Внимательно прочтите все, что написано на этикетках, используя при необходимости лупу. Если название лекарства отсутствует или его невозможно прочесть, то флакон или ампулу необходимо выбросить.
Вокруг шейки ампулы может быть нанесен цветной поясок, по которому можно без осколков отломить верхушку ампулы. Резиновая пробка флаконов закатана металлическим колпачком, в середине которого есть отрывной лепесток. Этот лепесток следует отрывать непосредственно перед использованием лекарства.
Если во флаконе находится несколько доз лекарства, то резиновую пробку следует протереть тампоном, смоченным спиртом.
Набор раствора из ампулы
— Перед вскрытием ампулы или флакона с лекарственным средством прочтите его название, дозу, срок годности. Ампулу с масляным раствором предварительно подогрейте на водяной бане до температуры 38 *С; — перед тем.
как вскрыть ампулу, слегка постучите пальцем по шейке так, чтобы весь раствор оказался в широкой ее части; — ампулу надпилите пилочкой по шейке и обработайте ее смоченным спиртом ватным шариком, узкий (верхний) конец ампулы отломите;
— в левую руку возьмите ампулу, зажав ее между указательным и средним пальцами, а в правую — шприц, и осторожно введя в нее иглу, наберите необходимое количество лекарственного вещества (рис., а);
Рис. Парентеральный путь введения лекарственных средств, подготовка к инъекции.
а — ампула открыта; заполнение шприца жидким содержимым ампулы; б -удаление воздуха из шприца до появления из иглы первой капли.
— снимите иглу, которой набирали раствор, и наденьте иглу для инъекций; — закрепите иглу, поднимите шприц вверх и, держа шприц вертикально на уровне глаз, выпустите воздух и немного (первую каплю) лекарственного вещества: так вы проверите проходимость иглы (рис., б).
Шприц подготовлен для проведения инъекции.
Разведение твердого вещества во флаконе
Некоторые лекарственные средства для инъекций, в том числе антибиотики, выпускают в виде кристаллического порошка во флаконах.
Перед употреблением его растворяют в стерильном изотоническом растворе натрия хлорида (0,9 % раствор натрия хлорида), воде для инъекций, 0,5 %, 0,25 % растворе новокаина.
Для того, чтобы в 1 мл содержалось 100 000 ЕД действующего вещества, следует для флакона, содержащего 500 000 ЕД вещества, взять 5 мл растворителя.
Действуйте: — прочтите надпись на флаконе (название, доза, срок годности); — удалите алюминиевую крышку нестерильным пинцетом; — обработайте шариком со спиртом резиновую пробку; — наберите в шприц необходимое количество растворителя; — проколите пробку иглой и введите растворитель (рис. ниже, а);
— снимите флакон вместе с иглой с подыгольного конуса и встряхивая флакон, добейтесь растворения порошка.
Разведение лекарств во флаконе при парентеральном пути введения
Набор раствора из флакона — Наденьте иглу с флаконом, где находится растворенное вещество, на подыгольный конус шприца; — поднимите флакон вверх дном и наберите содержимое флакона (или ею часть) в шприц (рис.
, б); — снимите флакон вместе с иглой с подыгольного конуса шприца; — наденьте и закрепите на конусе шприца иглу для инъекции; — проверьте проходимость иглы, пропустив немного раствора через иглу; — выпустите воздух из шприца и первую каплю раствора на кончике иглы.
Шприц подготовлен для проведении инъекции.
Расчет дозы инсулина
Введение инсулина — ответственная процедура. Передозировка препарата может привести к тяжелой гипогликемической коме вследствие резкого снижения уровня сахара в крови. Несвоевременное введение или недостаточная доза инсулина могут усугубить симптомы инсулиновой недостаточности — гипергликемию. Поэтому рассчитывать дозу инсулина следует очень тщательно.
В настоящее время для введения инсулина широко используют специальные шприцы. Особенность инсулиновых шприцев в том, что по всей длине их имеются 40 делений, и каждое деление соответствует одной единице инсулина. На цилиндре инсулинового шприца указаны миллилитры (мл) и единицы (ЕД) действия, в которых дозируется инсулин.
Для того чтобы правильно набрать инсулин в неинсулиновый шприц емкостью 1,0-2,0 мл, нужно рассчитать цену деления шприца. Необходимо подсчитать количество делений в 1 мл шприца. Отечественный инсулин выпускается во флаконах по 5,0 мл. В 1 мл — 40 ЕД. 40 ЕД инсулина разделите на число полученных делений в 1 мл шприца 40:10 = 4 ЕД — цена одного деления, т. е.
0,1 мл = 4 ЕД. Разделите нужную вам дозу инсулина на цену одного деления и вы определите, сколько делений на шприце должны быть заполнены лекарством. Например: 72 ЕД:4 ЕД = 18 делений. Инсулин вводят подкожно за 30 мин до еды. Хранят лекарство в холодильнике. За 30-40 мин до введения его вынимают из холодильника.Через 30 мин после введения препарата пациент должен поесть.
В настоящее время для введения инсулина используют «шприцы-ручки», содержащие специальный резервуар («патрон», или «пенфилл») с инсулином, из которого при нажатии или повороте кнопки инсулин поступает в подкожную клетчатку. В шприце-ручке до укола нужно установить необходимую дозу.
Зачем иглу вкалывают под кожу и нажатием на кнопку вводят всю дозу инсулина. Инсулиновые резервуары/патроны содержат инсулин в концентрированном виде (в 1 мл содержится 100 ЕД инсулина). Шприцы-ручки есть для инсулина не только короткого действия, но и для инсулина продленного действия и для смеси (комбинация) инсулинов.
Обязательно внимательно прочтите инструкцию к использованию шприца-ручки, так как разные виды ручек устроены и действуют по-разному.
Источник: Основы сестринского дела. Вебер В. Р., Чуваков Г. И., Лапотников В. А. 2001г.
Источник: http://sestrinskoe-delo.ru/puti-i-sposobi-primeneniya-lekarstvennich-sredstv/parenteralniy-put-vvedeniya-lekarstvennich-veschestv
Введение лекарственных средств: пути. Введение лекарственных средств различными способами: преимущества и недостатки

Лечебный препарат в организм может попадать различными путями. Пути введение лекарственных средств определяются скоростью терапевтического эффекта, его выраженностью и продолжительностью.
В некоторых случаях от того, каким способом поступило в организм лекарство, зависит характер его действия, а значит, и наше выздоровление. Существует несколько основных методов введения лекарственных средств внутрь, и каждый из них имеет свои плюсы и минусы.
Перед тем как разобраться, какой путь введения выбрать, нужно точно знать, какие формы медикаментов существуют.
Основные формы лекарств
Перед тем как определить пути введения лекарственных средств в организм, нужно знать, какие виды препаратов существуют, а их немало:
- Растворы – это жидкая форма препарата. Они представляют собой лекарственное вещество, разведенное в воде, спирте, глицерине или другом растворителе. Но стоит помнить о том, что качественный и неиспорченный раствор должен быть прозрачным, никакого мутного осадка или посторонних частиц. Их могут применять как для парентерального, так и для энтерального введения.
- Отвары и настои – эти средства готовятся из растительного сырья. Но стоит помнить, что они долгое время не хранятся, не более 3 суток в прохладном и защищенном от солнечных лучей месте.
- Таблетки – это твердая форма препаратов, которую получают путем прессования. В основном их принимают внутрь, но возможен и наружный путь введения лекарственных средств, если их измельчить в порошок.
- Драже – это еще одна разновидность твердой формы лекарственных средств, их создают методом наслаивания основного вещества на гранулу. Используют для приема внутрь.
- Капсулы – твердая форма лекарства, представляет собой таблетку, покрытую оболочкой из желатина или другого вещества. Чаще всего в капсулах заключены лекарства с горьким привкусом или специфическим запахом, благодаря оболочке значительно облегчается прием этих средств. К тому же она позволяет защитить вещество от быстрого разрушения в пищеварительном тракте.
- Свечи – это дозированная форма препарата, которая при комнатной температуре остается в твердом виде, но при этом расплавляется внутри тела человека. Если рассматривать введение лекарственных средств, пути для свечей выделяют двух видов – ректальный и вагинальный.
- Пластырь – это пластическая форма средства, которая под воздействием температуры тела размягчается и легко прилипает к кожному покрову. Подходит только для наружного применения.
- Мази – средство вязкой консистенции, используют в основном для наружного применения. Они обязательно должны содержать в своем составе около 25% сухих веществ.
Существует несколько путей введения препаратов, подробнее рассмотрим каждый из них.
Энтеральное введение: преимущества и недостатки
Все пути и способы введения лекарственных средств имеют свои плюсы, у энтерального они также есть:
- Простота и удобство в применении.
- Естественность.
- Относительная безопасность для пациента.
- Не требует стерильности, наблюдения со стороны медперсонала.
- Возможность длительной терапии.
- Комфортность для больного.
Но есть и недостатки энтерального пути введения лекарственных средств:
- Эффект наступает медленно.
- Низкая биодоступность.
- Разная скорость и полнота всасывания.
- Влияние приема пищи и других компонентов на процесс всасывания.
- Невозможность применения пациентами в бессознательном состоянии.
- Нежелательно использовать больным, у которых имеются патологии желудка и кишечника.