Положение пациента после проведения спинномозговой анестезии. Спинальная анестезия: показания, как проводят, препараты, реабилитация. Итак, давайте разберёмся, что это за метод и как он действует
Содержание
Спинальная анестезия (спинномозговой наркоз): последствия после, боли
Спинальная анестезия — один из самых часто применяемых способов обезболивания для проведения операции в нижней части туловища. Можно сказать, что сам спинномозговой наркоз является своего рода операцией, так как подразумевает введение анестезирующих веществ через специальную иглу в позвоночной столб.
Многие пациенты страшатся данного способа обезболивания из-за возможных побочных эффектов. К счастью, осложнения после спинной анестезии встречаются сравнительно редко и обычно проходящие. Причем проходят они обычно сами, не требуя никакого лечения.
Что такое спинальная анестезия?
Что из себя представляет спинальная анестезия?
Это одна из методик предоперационного местного обезболивания, при которой анестезирующий препарат вводиться с помощью люмбальной пункции через иглу в субарахноидальное пространство позвоночника.
Проведение спинального наркоза
Устранение боли обеспечивается за счет блокирования проходимости импульсов в районе корешков нервных сплетений спинного мозга. Техника проведения спинальной анестезии может показаться весьма сложной и небезопасной, но на деле вероятность опасных последствий у такой техники анестезирования меньше, чем при применении общего наркоза.
Вопрос о том, что лучше: общая анестезия или локальная через люмбальную пункцию, не стоит. Каждая методика применяется в определенных ситуациях, для которых она и предназначена. Но объективно спинальная анестезия и безопаснее, и дешевле и имеет гладкий период «отхода» от наркоза.
к меню ↑
Когда применяется?
Действие спинальной анестезии достаточно мощное, а сама процедура хотя и сравнительно безопасна, но не лишена возможных осложнений. Поэтому применять ее нужно строго по показаниям, а там, где возможно, заменять более простыми и безопасными методиками (например, инъекцией местного анестетика подкожно).
Область проведения спинальной и эпидуральной анестезии
Спинальная анестезия делается при следующих ситуациях:
- Необходимость хирургического вмешательства в органах, располагающихся ниже уровня пупка.
- Проведение гинекологических операций у женщин или урологических манипуляций для мужчин.
- Необходимость в оперировании нижних конечностей (например, лечение варикоза или тромбофлебитов).
- Оперативное вмешательство на промежности.
- Устранение болей во время родов или кесарева сечения.
- В виде альтернативы иным способам обезболивания, если они не подходят из-за противопоказаний, имеющихся у конкретного пациента.
к меню ↑
Противопоказания
Спинальная анестезия имеет ряд относительных (обычно временных или таких, которые можно игнорировать) и абсолютных (чаще пожизненных, игнорировать нельзя) противопоказаний.
Спинальная анестезия разрешена при беременности
К абсолютным противопоказаниям относят:
- отказ пациента от процедуры;
- отсутствие нужных условий и/или оснащения для мониторинга за состоянием организма роженицы, во время анестезии и последующих хирургических манипуляций;
- наличие коагулопатии, лечение с помощью антикоагулянтов (непрямыми антикоагулянтами, низкомолекулярным гепарином) в течении последних 10-12 часов;
- инфекционные процессы в той области, где должна проводиться пункция;
- наличие у пациента внутричерепного повышения давления (гипертензии);
- наличие у пациента полной AV-блокады сердца, выраженный аортальный стеноз и других тяжелых заболеваний сердца.
к меню ↑
Отличия от эпидуральной анестезии
Спинальная анестезия напоминает эпидуральную анестезию: процедуры проводятся в одном месте месте. Но, несмотря на общую схожесть, две эти процедуры имеют существенные различия между собой.
Иглы для спинальной анестезии
Чем отличается эпидуральная анестезия от спинальной? Главные отличия вот в чем:
- В обоих случаях используется практически одинаковый набор для пункции, однако в случае со спинальной анестезией используется более тонкая игла для пункции.
- Доза анестезирующего препарата для спинальной анестезии намного меньше, чем в случае с эпидуральной. Кроме того, анестетик вводится ниже уровня спинного мозга в область, содержащую ликвор (спинномозговую жидкость).
Также следует учесть, что практически мгновенно после введения препарата в субдуральное пространство развивается чувство онемения ниже укола.
к меню ↑
Отличия от общей анестезии
Главные отличия спинальной анестезии от общей (наркоза) – меньшая вероятность осложнений после процедуры и более быстрое восстановление самочувствия. Также требований к проведению спинального наркоза меньше, чем к проведению общего.
Какой-либо гарантии от осложнений спинальной анестезии нет, но осложнения возникают при данной методике в несколько раз реже, чем при общем наркозе (особенно фатальные осложнения). Восстановление пациента происходит быстрее, и он уже в первые сутки после процедуры может самостоятельно передвигаться по палате.
Набор для спинальной анестезии
Такое возможно и в случае с общим наркозом, однако чаще пациенты перенесшие общий наркоз первые сутки «недееспособны» и нуждаются в длительном сне. Кроме того, после общего наркоза часто развивается тошнота, депрессия и нарушения когнитивных функций (временная забывчивость, невозможность сосредоточиться, апатия).
к меню ↑
Преимущества и недостатки метода
Как и всякая другая медицинская процедура, спинальная анестезия имеет ряд преимуществ и недостатков. Сразу нужно заметить, что преимуществ гораздо больше, нежели «промахов» процедуры.
Плюсы спинальной анестезии:
- болеутоляющий эффект достигается мгновенно;
- при обезболивании роженицы во время родов или кесарева сечения медикаменты не поступают в организм ребенка;
- техника проведения методики значительно проще, чем в случае эпидурального обезболивания;
- нет вероятности развития проблем с дыханием (вводимые анестетики не влияют на дыхательный центр);
- применяется гораздо меньшая дозировка анестетиков, чем при эпидуральном обезболивании.
Схема проведения спинальной анестезии
Минусы спинальной анестезии:
- во время процедуры возможно падение артериального давления, а после нее пациенты нередко жалуются, что болят ноги и/или появляются головные боли;
- обезболивающий эффект ограничен по времени, так как невозможно провести «дозаправку» во время операции (в отличие от эпидуральной методики);
- после процедуры может несколько недель сильно болеть спина в районе прокола (пункции).
к меню ↑
Как делается спинальная анестезия?
Как долго и как делают спинальную анестезию? Начать нужно с того, куда именно вводят лекарственные препараты. Вводит их врач в субарахноидальное пространство спинного мозга, так как именно здесь локализуются нервные ответвления, блокировка которых предотвращает болевые ощущения.
В большинстве случаев пункционный прокол делают между 2 и 5 поясничными позвонками. Предпочтительным местом является пространство между 2 и 3 позвонками. На итоговый выбор места прокола влияет анамнез пациента, в частности наличие болезней позвоночника, предыдущих операций на нем или травм.
Подготовка к проведению спинальной анестезии
Сколько по времени длится проведение спинального обезболивания? Обычно эта процедура занимает не более 15 минут.
к меню ↑
Что чувствует пациент?
Больно ли во время проведения спинальной анестезии? Частый вопрос пациентов, которым предстоит данная процедура. На самом деле в большинстве случаев особо болезненных ощущений во время процедуры пациент не испытывает.
Возможен легкий дискомфорт, который достаточно быстро (в течение нескольких минут) полностью проходит. После проведения спинального обезболивания ощущается покалывание в ногах.
Несмотря на то, что это вполне обычное состояние, расскажите о своих ощущениях анестезиологу, даже в том случае, если с легкостью можете их терпеть. Обращаясь к специалисту, не меняйте положения тела и не поворачивайте голову: во время манипуляции вы должны оставаться неподвижными.
к меню ↑
После спинальной анестезии: самочувствие, ощущения
После процедуры возможны различные дискомфортные ощущения. Большое количество пациентов жалуется на то, что первое время болит голова или спина. Как правило, боли умеренные, и не требуют принятия медикаментозных средств.
Иглы для спинальной анестезии при беременности
Полное восстановление чувствительности после процедуры происходит примерно через 2-4 часа после ее проведения. Конкретные сроки зависят от того, какой именно анестетик применялся (лидокаин, наропин, маркаин и так далее).
Когда можно вставать пациенту – решает наблюдающий врач. Самостоятельные попытки встать чреваты последствиями, поэтому принимая такое решение пациент должен предварительно спросить разрешения у врача.И на будущее нужно следовать всем рекомендациям врача, дабы избежать или минимизировать риски послеоперационных осложнений (связанных как с самой операцией, так и с проведенной анестезией).
к меню ↑
Возможные последствия
Обычно спинальная анестезия проходит достаточно гладко и без каких-либо осложнений. Тем не менее, риск развития побочных эффектов все же есть.
Чаще всего наблюдаются следующие нежелательные явления:
- Головные и спинные боли, боли в нижних конечностях (шанс развития – около 1%). Проходят обычно самостоятельно, без необходимости в приеме медикаментов.
- Падение артериального давления (шанс развития – около 1%). Эффект устраняют с помощью введения специальных препаратов внутривенно и обильным питьем.
- Задержка мочеиспускания (шанс развития – менее 1%). Не требует никакого лечения, проходит в течении суток самостоятельно.
- Неврологические расстройства (нарушения чувствительности, онемение, мышечные слабости или судороги). Возникают очень редкое (примерно в 0,01% случаев). Тактика их лечения зависит от тяжести и определенных нюансов, поэтому заблаговременно расписать тактику действий не представляется возможным.
Источник: https://osankino.ru/operacii/spinalnaya-anesteziya-spinnomozgovaya.html
Спинальная (спинномозговая) анестезия, показания и противопоказания

Современные методы обезболивания содержат достаточно средств, которые относятся к местному наркозу. Одним их них является спинальная анестезия (спинномозговая). Этот вид обезболивания имеет свои показания и противопоказания.
Несмотря на то что метод считается более щадящим для здоровья пациента по сравнению с общим наркозом, имеют место случаи, когда его применение влечет за собой серьезные последствия, вплоть до нарушения некоторых жизненно важных функций человека.
Чтобы избежать осложнений после спинального наркоза, нужно предварительно пройти тщательное обследование у квалифицированных специалистов. Немаловажную роль играет опыт и мастерство врача, отвечающего за наркоз.
Наркоз в спину
Спинальная анестезия в позвоночник проводится по разным причинам. Самый распространенный случай применения этого вида обезболивания — родовспоможение. Во время появления ребенка на свет нередко возникают сложные ситуации, когда матери может потребоваться наркоз, в том числе во время планового или экстренного кесарева сечения.
Спинномозговая анестезия — самый приемлемый вариант в таком случае. Она подразделяется на эпидуральную, спинальную и комбинированную анальгезию, включающую оба вида обезболивания. Все варианты относятся к местным способам предотвращения болевых ощущений во время проведения хирургических операций. Отличаются эти методы только тем, что блокада нервных импульсов происходит на разных участках.
Эпидуральный метод предполагает введение препаратов-анестетиков в особое пространство между твердой оболочкой спинного мозга и каналом позвоночника.
Спинномозговой наркоз проводится похожим способом, но конечный участок введения медикаментов — субарахноидальная область, заполненная ликвором.
Это пространство между паутинной и мягкой оболочками, в котором находятся корешки спинного мозга. Именно на их уровне происходит устранение боли.
Показания к проведению спинальной анестезии
В медицинской практике бывает немало случаев, когда приходится применять местные способы обезболивания. Иногда причиной являются противопоказания к общему наркозу. Во время некоторых несложных и относительно коротких по времени хирургических вмешательств в нем просто нет необходимости. Тогда используется местная анестезия. Область ее применения — спинной мозг.
Если контактный метод не позволяет в достаточной степени устранить боль, которую могут доставить пациенту медицинские манипуляции, то врачи, как правило, используют введение анестетиков в эпидуральное или субарахноидальное пространство.
Показания к спинальной анестезии:
- тяжелые и болезненные роды;
- кесарево сечение;
- хирургические вмешательства на органах, находящихся ниже пояса;
- гинекологические и урологические операции;
- противопоказания к общему наркозу по состоянию здоровья, возрасту или при индивидуальной непереносимости препаратов;
- хирургические манипуляции на ногах, в том числе операции по устранению варикозного расширения вен.
В каждом конкретном случае бригада специалистов во главе с лечащим врачом должна тщательно изучить историю болезни пациента, провести необходимые анализы и оценить возможные последствия, которые будут иметь для человека спинномозговая пункция и определенный вид анестетиков. Для проведения такого специфического вида обезболивания нужно обязательно получить согласие пациента.
Кому противопоказана спинальная анестезия?
Выбор конкретного метода обезболивания врач осуществляет в зависимости от вида, потенциальной сложности и длительности предстоящей операции. Немаловажную роль играет общее состояние здоровья человека и особенности его организма.
Если у больного имеются противопоказания к применению спинальной анестезии, то последствия ее использования могут быть тяжелыми.
Иногда человек психологически не готов к такой процедуре, как поясничная пункция, в ходе которой вводится анестетик. Даже в этом случае доктор предлагает другой метод обезболивания.
Но кроме несогласия пациента, существуют еще более серьезные противопоказания к проведению спинальной анестезии:
- болезни или прием препаратов, создающих риск кровотечения;
- тяжелое состояние больного, при котором невозможно сделать пункцию;
- риск заражения инфекционным заболеванием в связи с поражением кожных покровов в области предполагаемого прокола;
- высокое внутричерепное давление;
- рецидив острой герпесной инфекции;
- тяжелая форма аритмии сердца или стеноз аорты;
- инфекционные поражения нервной системы;
- аллергия на препараты, предназначенные для местной анестезии.
Наличие хотя бы одного подобного фактора предполагает запрет на проведение спинального обезболивания. Эти виды противопоказаний называют абсолютными. Во всех остальных случаях решение об использовании спинальной анальгезии принимает врач, оценивая возможные последствия.
Относительные противопоказания
Существуют ситуации, при которых хирург и анестезиолог могут пойти на риск и провести операцию со спинальным наркозом, несмотря на наличие противопоказаний, являющихся относительными:
- Патологии строения позвоночника могут вызвать осложнения после обезболивания, поэтому при травмах спины и деформациях позвоночного столба выбор анестезии обсуждается дополнительно.
- Такой вид анестезии не подходит людям с расстройствами психики, так как поведение пациента во время операции сложно предсказать.
- Детям операции под местным наркозом практически не проводят в связи с тем, что частичное обездвиживание может нанести ребенку глубокую психологическую травму.
- Потенциальный риск большой кровопотери иногда заставляет врача выбрать другой, более продолжительный метод обезболивания.
- Если длительность операции и ее объемы сложно определить до начала вмешательства, рекомендуется другой вид анестезии, так как спинальный метод не дает возможности продлить действие анестетиков, в отличии от эпидуральной анальгезии и общего наркоза.
Современная медицина позволяет комбинировать несколько видов анестезии. Если возникает внештатная ситуация во время оперативного вмешательства, специалисты могут быстро принять решение и использовать другой, более подходящий метод обезболивания.
Техника спинальной анестезии
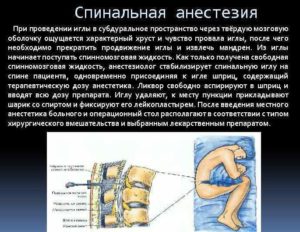
Спинальный наркоз относится к местным видам анальгезии, но в отличии от контактных методов, предполагающих наружное нанесение анестетиков на область хирургического вмешательства, он требует сделать прокол в поясничной части спины. Результат процедуры зависит от того, насколько точно анестезиолог выберет место введения препарата и качественно сделает инъекцию.
Для проведения спинальной анестезии очень важно, чтобы пациент находился в правильной позе и не двигался. Рекомендуется занять положение сидя, максимально согнув спину и обхватив колени руками. Подбородок должен быть опущен к груди. Допускается горизонтальная поза, если пациент лежит на боку.
Поскольку анестетик вводится в субарахноидальное пространство, специалисту необходимо проколоть не только кожу, мягкие ткани и жировую клетчатку, но и несколько позвоночных связок, эпидуральную область, паутинную и твердую оболочки спинного мозга.
Эта процедура достаточно болезненна, поэтому для ее проведения используются 2 вида обезболивающих.
Сначала врач вводит инфильтрационную анестезию, чтобы снять неприятные ощущения от прокола, только потом переходит к основным манипуляциям, проведения которых требует люмбальная пункция.Анестезиолог выбирает место прокола в зависимости от строения позвоночника пациента, наносит специальную разметку и вводит тонкую иглу длиной 13 см, оснащенную мандреном — проводником, закрывающим ее просвет.
Когда инструмент достигает субарахноидального пространства, врач вынимает мандрен. Если через специальную трубочку (канюлю) из прокола выделяются капли спинномозговой жидкости, игла введена правильно.
В этом случае к игле присоединяют шприц с препаратом и вводят анестетик. Отверстие на теле пациента заклеивают стерильной повязкой после того, как процедура закончена.
Все манипуляции проводятся в условиях строгой стерильности.
Действие обезболивающего начинается через 5-20 минут в зависимости от препарата. Сначала пациент чувствует прилив жара к нижним конечностям, потом это ощущение сменяется полным онемением тела ниже пояса. Человек находится в сознании во время операции, но не чувствует боли.
Чувствительность в ногах восстанавливается примерно через 2-4 часа. Первое время пациент, как правило, ощущает слабость и головокружение. Это состояние может продолжаться сутки. Через 1 час после хирургического вмешательства уже можно пить воду и есть легкую пищу. Режим и рацион необходимо согласовать с лечащим врачом.
Виды применяемых анестетиков
Самым распространенным препаратом, который используют для проведения спинальной анестезии, является Лидокаин. Этот анестетик эффективно блокирует нервные импульсы, провоцирующие болевые ощущения. Плюсы медикамента в том, что он доступен, стоит недорого, расслабляет мышцы человека и обладает высокой скоростью действия. Эффект наступает примерно через 5 минут после введения препарата.
Однако Лидокаин имеет ряд существенных недостатков:
- Этот анестетик относится к обезболивающим средствам средней продолжительности, но на каждого человека он действует индивидуально, поэтому сложно предсказать, как быстро закончится блокада нервных корешков. Это не позволяет использовать препарат для сложных и продолжительных операций.
- Лидокаин токсичен для нервной системы. Использование его 5%-го раствора провоцирует ряд осложнений; в концентрации, равной 2%, риск негативных последствий снижен, но все же возможен.
Мировым стандартом анестетика для спинального обезболивания является Бупивакаин. Это более дорогое и менее доступное средство. Препарат в низких концентрациях практически не вызывает осложнений со стороны нервной системы.
Длительность действия лекарства колеблется от 90 до 240 минут. Анальгезирующий эффект наступает через 8 минут после введения медикамента.
Однако Бупивакаин не обладает выраженным расслабляющим действием, что создает некоторые трудности для хирурга при проведении операции.Самым современным анестетиком считается Ропивакаин. Риск осложнений от его использования практически сведен к нулю. Это средство действует до 6 часов. Эффект блокады болевых импульсов наступает через 10-20 минут после введения препарата. Главным минусом Ропивакаина является его высокая стоимость. Приобрести этот анестетик даже в специализированных аптеках очень сложно.
Возможные осложнения при спинальном обезболивании
Местные виды анестезии, к которым относится и спинальная, считаются относительно безопасными по сравнению с общим наркозом. Такое обезболивание не дает серьезной нагрузки на дыхательную и сердечно-сосудистую системы.
Отсутствие побочных эффектов во многом зависит от общего состояния здоровья пациента и сопутствующих заболеваний в его анамнезе. Большое значение имеют квалификация врача, проводящего анестезию, и четкое следование пациента инструкциям медперсонала.
Однако не всегда такой вид обезболивания обходится без осложнений. Самым распространенным негативным последствием является сильная головная боль. В настоящий момент такой побочный эффект проявляется у 5% пациентов. Использование анестетиков нового поколения постепенно снижает эту цифру.
Нередко неправильное введение иглы может провоцировать эпидуральное кровотечение или травму нервных окончаний спинного мозга. Последствия подобных случаев бывают разными. Иногда пациенту даже требуется длительная реабилитация.
Некоторые препараты, используемые для местной анестезии, оказывают токсическое действие на печень, почки, сердце, головной мозг.
После спинального обезболивания возможна задержка мочеиспускания и резкое падение артериального давления. Перед операцией пациенту назначают прием специальных лекарств, чтобы избежать острой гипотонии.
Несмотря на достаточное количество побочных эффектов, практически все они являются обратимыми.
Кроме возможных осложнений минусом спинальной анестезии является невозможность продлить действие препаратов в ходе операции. Если хирургическое вмешательство требует больше времени, чем предполагалось, пациенту срочно дают общий наркоз.
Среди плюсов, выгодно отличающих спинальное обезболивание от других методов, стоит отметить быстрое действие медикаментов и сравнительно небольшую дозу, которой достаточно для устранения неприятных ощущений.Пациент находится в сознании, что позволяет более точно отслеживать его состояние. Препараты почти не попадают в системный кровоток.
Во время кесарева сечения анестетики не оказывают негативного влияния на организм ребенка.
Небольшое количество побочных явлений по сравнению с положительными сторонами позволяет спинальной анестезии оставаться одним из самых востребованных методов местного обезболивания во всем мире.
Источник: http://MedOperacii.ru/anesteziya/kak-provoditsya-spinalnaya-anesteziya/.html
«УКОЛ В СПИНУ», ИЛИ ОПЕРАЦИЯ ПОД СПИНАЛЬНОЙ АНЕСТЕЗИЕЙ

Современная анестезиология достигла значительных успехов в области разработки разнообразных методов анестезии. Наряду с методами общей анестезии в настоящее время довольно широко внедрены и используются методы более безопасной регионарной анестезии, среди которых наиболее распространена спинальная анестезия.
Суть методов регионарной анестезии заключается в том, что болевая импульсация (то есть ощущаемая пациентом боль) блокируется не на уровне центральных структур ноцицептивного пути, а на уровне проводящих нервных стволов.
Говоря проще, при общей анестезии боль (и прочие ощущения) отключается в самом мозге, а при использовании спинальной анестезии боль блокируется на уровне тех нервов, которые эту боль в мозг проводят, чем достигается анестезия (отсутствие болевой и других видов чувствительности) в тех участках тела, где необходимо проводить оперативное вмешательство. Важно заметить, что при проведении спинальной анестезии сам спинной мозг не является точкой приложения, пункция проводится ниже места его окончания, и, следовательно, он не может быть поврежден, а термин «спинномозговая анестезия» является не совсем корректным. Анатомические основы спинальной анестезии
Помимо «прицельного» действия, регионарная анестезия хороша также тем, что этот метод осуществим при использовании одного вида препарата – местного анестетика (при необходимости могут использоваться так называемые адъюванты – вещества, продляющие и усиливающие блок). То есть в организм вводится минимальное количество препаратов, но в то же время достигается необходимый уровень анестезии, при котором операция становится возможной.
Еще одно преимущество регионарной анестезии заключается в том, что во время операции сознание пациента не угнетается медикаментами, то есть врач-анестезиолог на протяжении всей операции может иметь контакт с пациентом, своевременно реагировать на возникающие жалобы и на меняющуюся обстановку в целом. Также это исключает наличие посленаркозной депрессии сознания, тошноты и рвоты, угнетения дыхания и прочего, что вполне вероятно после использования методов общей анестезии.
Недостатком конкретно спинальной анестезии является тот факт, что она возможна лишь при операциях на нижней половине тела: нижних конечностях, промежности, в области малого таза, нижних отделах живота. Однако в настоящее время существуют методы регионарной анестезии, позволяющие проводить операции и на верхних конечностях.
Еще одним недостатком спинальной анестезии является побочный эффект одного из ее преимуществ: во время операции сознание пациента сохранено, это хорошо для анестезиолога, однако у пациентов с неустойчивой психикой может развиться чувство страха, беспокойства и тревоги, особенно если премедикация была выполнена недолжным образом. Однако данный недостаток довольно легко нивелируется посредством поверхностной седации; то есть пациенту вводится препарат, вызывающий сон и снимающий тревогу. Таким образом, это уже намного лучше и безопаснее, чем минимум пять разных групп препаратов, вводимых при общей анестезии.
В послеоперационном периоде у пациентов, перенесших операцию под спинальной анестезией, может развиваться так называемая постпункционная головная боль. Это связано с неминуемым возникновением дефекта в твердой мозговой оболочке, появляющимся при проведении анестезии, и последующем просачивании через него ликвора (спинномозговой жидкости).
Надо сказать, что эти боли возникают при принятии пациентом вертикального положения (сидя, стоя) и практически сразу исчезают при возвращении в горизонтальное положение. Именно поэтому анестезиологи предписывают пациентам в послеоперационном периоде не подниматься с постели, а после возвращения чувствительности в ногах употреблять значительное количество жидкости.
Это существенно снижает вероятность возникновения постпункционной (после укола в спину) головной боли.
Помимо этого стоит отметить, что современный арсенал анестезиолога включает в себя спинальные иглы крайне малого размера в поперечном сечении: эти иглы настолько тонкие, что оставляют в оболочке дефект незначительных размеров, что тоже снижает риск осложнений Сравнение иглы для спинальной анестезии с иголкой от 5 мл.шприцаУчитывая эти факты, можно справедливо заявить, что регионарная анестезия, хотя и имеющая ряд недостатков, является более безопасной для пациента, и, в случае возможности ее проведения, она служит методом выбора.
Кому нельзя проводить спинальную анестезию?
Как и любой другой метод анестезии, спинальная анестезия имеет ряд противопоказаний. Анестезиолог не пойдет на выполнение этого метода, если пациент имеет:
- сведения об аллергической реакции на местный анестетик;
- воспалительное поражение кожи в месте предполагаемого укола;
- значительные деформации (искривления) позвоночника;
- психоневрологические нарушения, когда пациент сам не может принять необходимое положение тела;
- сниженную свертываемость крови и прочее.В случае эпизода аллергии на местный анестетик пациенту следует выполнить аллергопробу, а ее результаты предоставить анестезиологу. В случае снижения свертываемости крови (что бывает при приеме антикоагулянтов), следует отменить антикоагулянты (чаще всего варфарин) и следить за лабораторными показателями свертываемости крови (гемостазиограмма / коагулограмма).
Важно помнить, что пациент, должен быть доставлен в операционную с пустым желудком и проведенной премедикацией, а также без металлических украшений и съемных зубных протезов.
Как себя вести во время проведения спинальной анестезии
Техника проведения спинальной анестезии относительно проста, однако требует внимательного отношения не только со стороны врача, но и пациента.
Перед началом проведения, пациент укладывается на операционный стол, происходит налаживание мониторинга (артериальное давление, пульс, ЭКГ и прочее), происходит постановка периферического венозного катетера и начало инфузии (введения жидкости). Далее пациент усаживается на столе или ложится на бок (как скажет анестезиолог).
В этот момент пациент должен внимательно выполнять команды анестезиолога, так как правильное положение тела пациента значительно облегчает проведение спинальной анестезии. Пациент сидит на столе, ставит ноги на стул и как можно сильнее «сутулится», выгибает поясницу к анестезиологу, при этом, не запрокидываясь вперед.
Положение пациента во время спинальной анестезии
При выполнении анестезии возможно возникновение болевых ощущений при проколе иглой кожи, прохождении подкожных структур – долг пациента при этом терпеливо находиться в исходном положении, поскольку вздрагивания и подергивания могут помешать проведению манипуляции и затянуть процесс.
После того, как анестезиолог достигнет нужных структур, начнется введение препарата, спустя несколько секунд после которого пациент ощутит прилив тепла к нижним конечностям, а также их нарастающее онемение. Обо всем этом анестезиолог обязательно спросит, поэтому важно чутко прислушиваться к своим ощущениям и отвечать максимально точно.
Надо понимать и помнить, что отсутствие движений в ногах возникает не сразу, а спустя некоторое время; поэтому если после анестезии Вас уложили на стол, и вы видите подходящего к Вам со скальпелем хирурга – не паникуйте, даже если движения в ногах еще остались, они вскоре исчезнут, в то время как болевая чувствительность уже давно ушла (тем более, никто не начнет операцию, пока анестезиолог не убедится, что вам действительно совсем не больно).
Во время операции анестезиолог поддерживает контакт с пациентом, обязанность которого в этот период докладывать обо всех возникающих проблемах, будь то тошнота, тревога или даже зачесавшийся нос.
Долг анестезиолога незамедлительно реагировать на возникшую ситуацию.
После завершения операции анестезиолог дает предписания о том, что следует и что не следует делать после операции для снижения риска осложнений.
Резюмируя вышесказанное, можно отметить, что в настоящее время регионарная анестезия (и в частности спинальная) является более безопасным, чем общая анестезия, для пациента методом анестезии с рядом существенных преимуществ.Источник: https://medsila.com/lechenie/operation/anesteziologia/spinalnaja-anestezija
Спинномозговая анестезия: проведение, показания, противопоказания, осложненияNarkozis
» Спинальная анестезия » Спинномозговая анестезия: проведение, показания, противопоказания, осложнения
Спинномозговая анестезия – распространённый метод обезболивания, при котором теряют чувствительность ткани и органы, расположенные ниже поясницы.
Такой вид блокады изобрёл и впервые применил на практике Август Бир в далёком 1897 году. Это было оперативное вмешательство на ноге в районе колена, которое закончилось благополучно.
При этом пациенту во время наркоза было не больно, что и стало значимым для продолжения изучения открытия.
После некоторых доработок спинальная анестезия была официально введена в рутинную практику врача анестезиолога-реаниматолога по всему миру.
Итак, давайте разберёмся, что это за метод и как он действует
Спинномозговая анестезия – метод анестезии, при котором местноанестезирующий препарат вводится в спинальное пространство (субарахноидальное пространство) для блокировки нервных импульсов и снятия болевой чувствительности нижнего отдела туловища и нижних конечностей во время оперативного вмешательства.
Результат анестезии – онемение — происходит сразу же после введение анестетика в пространство. При проведении операции под спинальной анестезией пациент как правило находится в сознании, иногда, если операция проходит долгое время, то для комфорта пациента врач-анестезиолог проводит, так называемую, седацию.
Набор для анестезии и техника проведения процедуры
Перед вмешательством готовящийся к операции больной подписывает необходимую документацию, в которой сообщается о его согласии на процедуру и разъясняется техника проведения спинальной анестезии. Врач проводит осмотр пациента, выясняет интересующие его подробности сопутствующих заболеваний, течение основного заболевания, знакомится с медицинской картой пациента. .
Медицинский набор для проведения анестезии:
- спинальная игла и проводник (интродьюсер);
- шприц для проведения спинномозговой анестезии;
- препарат для обезболивания;
- одноразовые перчатки, ватные диски, повязки, пинцеты, этиловый спирт (70%), лотки.
Спинальная игла и интродьюсер
Техника проведения
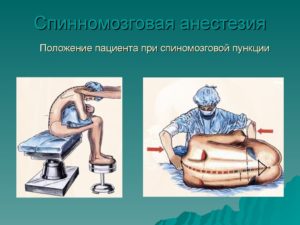
При выполнения спинальной анестезии пациент может находится в нескольких положениях: лёжа на боку или сидя. В первую очередь это будет зависеть от клинической ситуации, а потом уже от предпочтения врача-анестезиолога.
Во время проведения спинальной анестезии лежа на боку пациента укладывают таким образом, чтобы коленки были максимально плотно поджаты к животу, а подбородок – к груди. Женщинам под бок подкладывают небольшой валик-это связано с анатомией позвоночника и таза женщин. Это классический вариант.
В положение сидя пациент сидит на краю стола, ноги ставятся на табуретку. Руки просят скрестить на груди, либо просто положить на бедра, или же просят обнять подушку или валик, а подбородок примкнуть к грудной клетке, а спину выгнуть. Нередко можно услышать от врача-анестезиолога такую фразу: «Выгнуть спину как кошечка!» Не путать со словом «прогнуть».
Участок, где будет совершаться пункция спинального пространства, тщательно обрабатывается кожным антисептиком. Затем эта область протирается сухой стерильной марлевой салфеткой.
В классическом варианте нужно сделать местное обезболивание кожи. Делается так называемая «пуговка». Подкожно вводится небольшое количество местного анестетика, после этого проводится пункция спинномозгового пространства и проводится анестезия.
Итак, после «прокола» кожи игла продвигается между остистых отростков через связку до тех пор, пока не почувствуется потеря сопротивления или «провал». Из спинальной иглы начнет вытекать ликвор (спинномозговая жидкость).
Далее присоединяется шприц, и вводится в пространство анестетик. В момент введения лекарства появляется ощущение тепла в ногах, покалывание, далее появляется ощущение, будто «ноги отсидел».
После введения лекарства, шприц и игла извлекаются, на место прокола приклеивают пластырем марлевую салфетку.
Полное развитие анестезии наступает через 5-8 минут от введения препарата, иногда требуется выждать до 40 мин, связано с особенностями организма, бывает довольно редко. Болевая чувствительность выключается полностью, могут сохраняться тактильные ощущения (ощущение прикосновения)
Вытекание ликвора из спинальной иглы
Присоединение шприца
Преимущества и недостатки спинальной анестезии
Спинномозговая анестезия, как в прочем, и любая анестезия, имеет свои преимущества и недостатки.
Плюсы спинальной анестезии:
- быстрое наступление анестезии;
- по технике проведения как правило не занимает много времени
- минимальное токсическое воздействие на организм;
- некоторое время отсутствие болевых ощущений в зоне операции.
Недостатки спинальной анестезии:
- ограничение в действии по времени (3-4 часа)
- относительная неуправляемость-получив какой-либо нежелательный эффект, действие анестетика уже никак не прекратить.
Показания к спинальной анестезии
Показанием является проведение операции на органах брюшной полости ниже диафрагмы и нижних конечностях
- различные грыжесечения;
- кесарево сечение (оперативное изгнание плода);
- операции на сосудах нижних конечностей
- протезирование суставов нижних конечностей, различные травматологические операции, ампутация конечности;
- акушерско-гинекологическое вмешательство (кесарево сечение, гистероскопии, малое кесарево, ампутация матки, операции по поводу выпадения матки и т.д.);
- урологические вмешательства (операции на почках, мочевом пузыре, предстательной железе, варикоцеле и т.д);
- Колопроктология (геморроидэктомия, удаление полипов анального канала, парапроктиты, иссечение эпителиального копчикового хода и т.д)
Противопоказания к перидуральной (эпидуральной) анестезии.
Итак, противопоказания могут быть абсолютными (не допускают пациента к анестезии в 100% случаях) и относительные (на усмотрение врача).
Абсолютные противопоказания:
- отказ больного;
- кожные заболевания спины с выраженными гнойничковыми нарывами и образованиями в месте пункции (укола);
- аллергическая реакция на местный анестетик;
- выраженная деформация позвоночного столба (например, болезнь Бехтерова);
- нарушение свертывающей функции крови (коагулопатии);
- клинически значимая гиповолемия (обезвоживание, потеря крови);
- нарушение проводимости сердца (АВ-блокады, синдром слабости синусового узла);
Относительные противопоказания:
- аномалии развития и лёгкая деформация позвоночника;
- психиатрические заболевания;
- низкий уровень интелекта у больного;
- лечение дезагрегантами и антикоагулянтами – препараты «разжижающие кровь» (клопидогрель и его производные, варфарин и т.д.);
- перенесенные раннее операции на позвоночнике;
- наличие татуировки в месте пункции (укола);
Осложнения после анестезии:
- Частые (постпункционные головные боли, боли в спине)
- Редкие ( тотальный спинальный блок-высокое распространение анестетика с клиникой остановки дыхания и сердца, преходящие неврологические расстройства-боль в пояснице с иррадиацией в бедра или ягодицы, невропатия-повреждение корешка при пункции, спинальная или эпидуральная гематома)
Факторы, увеличивающие частоту постпункционной головной боли:
- У молодых женщин частота выше
- При использовании иглы с большим диаметром, например, больше чем 25G
- Беременность
- Возрастает с увеличением количества попыток пункции
Факторы, не влияющие на частоту постпункционной головной боли
- Продленная спинальная анестезия
- Сроки активизации пациентов (постельный режим 24 часа)
Главное помните, что данные осложнения могут проявить себя, как правило, либо сразу после окончания действия спинальной анестезии, либо через 1-2 суток. Все что появилось «через месяц после спинальной анестезии» не значит вследствие нее. В любом случае, Вам необходимо обратиться к доктору.
Источник: http://narkozis.ru/spinalnaya-anesteziya/spinnomozgovaya-anesteziya-provedenie-pokazaniya-protivopokazaniya-oslozhneniya.html

