Наложение шва на шейку матки при истмико-цервикальной недостаточности. Ушивание шейки матки — путь к благополучной беременности
Содержание
Истмико-цервикальная недостаточность (ИЦН) – как сохранить беременность?
В числе различных причин невынашивания беременности истмико-цервикальная недостаточность (ИЦН) занимает важное место. При ее наличии риск невынашивания увеличивается почти в 16 раз.
Общая частота ИЦН при беременности составляет от 0,2 до 2%.
Эта патология — главная причина невынашивания беременности во втором триместре (около 40%) и преждевременных родов — в каждом третьем случае.
Она выявляется у 34% женщин с привычным самопроизвольным абортом. По мнению большинства авторов, почти 50% поздних потерь беременности обусловлены именно истмико-цервикальной несостоятельностью.
У женщин же с доношенной беременностью роды при ИЦН нередко имеют стремительный характер, что негативно влияет на состояние ребенка. Кроме того, стремительные роды очень часто осложняются значительными разрывами родовых путей, сопровождающимися массивными кровотечениями. ИЦН — что это такое?
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
Функциональный фактор представлен:
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
Клинические проявления и возможности диагностики
Поставить диагноз истмико-цервикальной недостаточности достаточно трудно, за исключением случаев грубых посттравматических анатомических изменений и некоторых аномалий развития, поскольку существующие в настоящее время тесты не являются полностью информативными и достоверными.
Основным признаком при диагностике большинство авторов считают уменьшение длины шейки матки. Во время влагалищного исследования в зеркалах этот признак характеризуется вялыми краями наружного зева и зиянием последнего, а внутренний зев свободно пропускает палец гинеколога.
Диагноз до беременности устанавливается в случае возможности введения в цервикальный канал в период секреторной фазы расширителя №6.
Определение состояния внутреннего зева желательно осуществлять на 18-й – 20-й день от начала менструации, то есть во второй фазе цикла, с помощью гистеросальпингографии, при которой определяется ширина внутреннего зева.В норме его величина равна 2,6 мм, а прогностически неблагоприятный признак — 6-8 мм.
Во время самой беременности, как правило, каких-либо жалоб женщины не предъявляют, а клинические признаки, позволяющие предположить о возможности угрозы прерывания, обычно отсутствуют.
В редких случаях возможны такие косвенные симптомы ИЦН, как:
- ощущения дискомфорта, «распирания» и давления в нижних отделах живота;
- колющие боли в области влагалища;
- выделения из половых путей слизистого или сукровичного характера.
В период наблюдения в женской консультации немалое значение в отношении диагностики и тактики ведения беременной имеет такой симптом, как пролабирование (выпячивание) плодного пузыря. При этом о степени угрозы прерывания беременности судят по 4 степеням расположения последнего:
- I степень — над внутренним зевом.
- II степень — на уровне внутреннего зева, но визуально не определяется.
- III степень — ниже внутреннего зева, то есть в просвете канала шейки, что свидетельствует уже о позднем выявлении ее патологического состояния.
- IV степень — во влагалище.
Таким образом, критериями предварительной клинической диагностики истмико-цервикальной недостаточности и включения пациенток в группы риска являются:
- Данные анамнеза о наличии в прошлом малоболезненных выкидышей на поздних сроках гестации или быстрых преждевременных родов.
- Привычное невынашивание. При этом принимается во внимание, что каждая последующая беременность завершалась преждевременными родами на все более ранних гестационных сроках.
- Наступление беременности после длительного периода бесплодия и использование ЭКО.
- Наличие пролабирования плодных оболочек в канале шейки матки в конце предыдущей беременности, что устанавливается по данным анамнеза или из карточки диспансерного учета, находящейся в женской консультации.
- Данные вагинального исследования и осмотра в зеркалах, во время которых определяются признаки размягчения влагалищного отдела шейки и его укорочение, а также пролабирование плодного пузыря во влагалище.
Однако в большинстве случаев даже выраженная степень пролабирования плодного пузыря протекает без клинических признаков, особенно у первородящих, в связи с закрытым наружным зевом, а факторы риска не удается выявить вплоть до возникновения родовой деятельности.
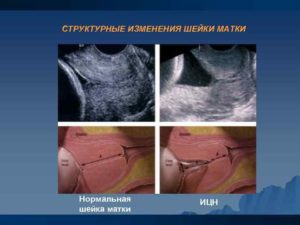
В связи с этим УЗИ при истмико-цервикальной недостаточности с определением длины шейки матки и ширины ее внутреннего зева (цервикометрия) приобретает высокое диагностическое значение. Более достоверной является методика эхографического исследования посредством трансвагинального датчика.
Как часто нужно делать цервикометрию при ИЦН?
Она осуществляется в обычные скрининговые сроки беременности, соответствующие 10-14, 20-24 и 32-34 неделям.
У женщин с привычным невынашиванием во втором триместре в случаях явного наличия органического фактора или при подозрении на возможность наличия посттравматических изменений с 12 до 22 недели беременности рекомендуется проводить динамическое исследование — каждую неделю или 1 раз в две недели (в зависимости от результатов осмотра шейки в зеркалах). При предположении о наличии функционального фактора цервикометрия осуществляется с 16 недель гестации.
Критериями оценки данных эхографического исследования, преимущественно на основании которых осуществляется окончательная диагностика и избирается лечение ИЦН при беременности, являются:
- У перво- и повторнобеременных на сроках меньше 20-и недель длина шейки, составляющая 3 см, является критической в плане угрожающего самопроизвольного прерывания беременности. Такие женщины нуждаются в интенсивном наблюдении и включении в группу риска.
- До 28 недель при многоплодной беременности нижняя граница нормы длины шейки составляет у первобеременных 3,7 см, у повторнобеременных — 4,5 см.
- Норма длины шейки у многорожавших здоровых беременных и женщин с ИЦН на 13-14 неделях — от 3,6 до 3,7 см, а на 17-20 неделях шейка с недостаточностью укорачивается до 2, 9 см.
- Абсолютный признак невынашивания, при котором уже требуется соответствующая хирургическая коррекция при ИЦН — это длина шейки матки, составляющая 2 см.
- Ширина внутреннего зева в норме, составляющая к 10-й неделе 2,58 см, равномерно увеличивается и к 36-й неделе достигает 4,02 см. Прогностическое значение имеет уменьшение показателя отношения длины шейки к ее диаметру в области внутреннего зева до 1,12-1,2. В норме этот параметр равен 1,53-1,56.
В то же время, на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления, создающие определенные трудности в интерпретации результатов в плане дифференциальной диагностики причин угрозы прерывания беременности.
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
Такими методами являются:
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога.
Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики.
Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
Можно ли сидеть при ИЦН?
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
Как правильно лежать при ИЦН?Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно.
При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности.
Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель.
Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон).
В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
Что лучше — швы или пессарий при ИЦН?
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
Акушерский разгружающий пессарий
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности.
При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы.Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель.
Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов.
В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
Источник: https://ginekolog-i-ya.ru/istmiko-cervikalnaya-nedostatochnost.html
Швы на шейке матки при беременности
Швы на шейке матки при беременности необходимы, если существует серьезная угроза выкидыша или преждевременных родов. Главной причиной возникновения таких проблем является истмико-цервикальная недостаточность.
Если после тщательного осмотра будущей матери медик обнаружил угрозу для плода, пациентке назначается наложение швов на шейку матки при беременности. Эта операция вынужденная, но она реально помогает сохранить беременность, выносить ребенка до конца срока, чтобы он родился крепким и здоровым.
У здоровой женщины после оплодотворения яйцеклетки шейка матки плотно закрывается. Цервикальный канал заполняется плотной слизью, что не дает эмбриону покинуть утробу раньше времени. Зашивание шейки матки при беременности не дает болезнетворным микроорганизмам проникать в матку извне.
Бактерии и вирусы могут инфицировать плод, и привести к развитию опасных пороков развития, приобретению тяжелых врожденных патологий и даже гибели малыша. Ушивание шейки матки при беременности необходимо, если есть угроза преждевременных родов, но ребенок еще недостаточно развит для выживания во внешнем мире. Механическая преграда не даст шейке раскрыться раньше времени.
Показания
Шов на шейке матки при беременности накладывается хирургом только после предварительного обследования будущей мамы, наличии рекомендаций гинеколога. Показаниями к проведению такой хирургической процедуры могут выступать:
- Риск выкидыша или преждевременной родовой деятельности из-за сильного открытия шейки матки.
- Случаи невынашивания плода на начальных сроках в прошлом.
- Выкидыш на поздних сроках.
- Укорочение и раскрытие шейки матки до поставленного срока родов.
- Рубцевание шейки матки после предыдущих родов, появившееся из-за сильных разрывов.
- Деструктивные изменения из-за патологий шейки матки, которые появились во время беременности.Источник: sheika-matka.ru
Окончательное решение о необходимости наложения швов на шейку матки при беременности принимает гинеколог после полного обследования пациентки. Простого осмотра на кресле для этого недостаточно.
Важно получить полную информацию о состоянии внутренних половых органов. Для этого пациентке нужно пройти биометрическое обследование, состоящее из кольпоскопии, УЗИ, лабораторного изучения мазка. Если факторы риска серьезные, назначается операция.
Противопоказания
При беременности зашивают шейку матки только в крайних случаях, при наличии показаний или определенных патологий этого органа. Если у беременной во время диагностики были обнаружены дополнительные заболевания плода или органов репродуктивной системы, от такой процедуры придется отказаться.
Операция по ушиванию шейки матки имеет противопоказания. К ним можно отнести:
- Серьезные патологии сердечно-сосудичтой системы, печени, которые сильно обострились из-за беременности. В случае принудительного продления сроков вынашивания плода женщина может погибнуть.
- Наличие кровянистого секрета из влагалища, кровотечение.
- Патологии внутриутробного развития плода.
- Тонус мускулатуры матки, который не снижается путем приема медикаментов.
- Воспалительные патологии половых органов, инфекционные и венерические заболевания.
- Выявление заболевания шейки матки на поздних сроках беременности (после 22-й недели).
Если у пациентки обнаружены противопоказания к проведению операции по наложению швов на шейку матки, медик подбирает другие методы лечения и сохранения беременности. Здесь все зависит от срока, а также индивидуальных особенностей организма.
Методика
Как зашивают шейку матки во время беременности? Зашивание шейки матки – это хирургическая операция, которая может проводиться в условиях стационара на сроке с 14 по 21 неделю беременности.
Именно в этот период плод достигает оптимальных размеров, но еще не настолько большой, чтобы сильно растянуть мускулатуру матки.
Если провести процедуру позже, ткани детородного органа могут сильно растянуться, и швы разорвутся.
Источник: novosti-mediciny.ru
Операция называется цервикальный серкляж. Проводится она под общим или эпидуральным наркозом, поэтому беременная не чувствует какого-либо дискомфорта. Дозировку препарата должен подбирать опытный анестезиолог, с учетом сроков беременности, особенностей развития плода и состояния здоровья будущей матери. Если все сделать правильно, операция будет абсолютно безопасной и безболезненной.
https://www.youtube.com/watch?v=aqB0WwnM68o
Наложение швов на шейку матки занимает не более 15 минут. В зависимости от показаний, хирург ушивает наружный или внутренний зев. Для этого используются прочные хирургические нити.
Чтобы операция прошла успешно, нужно тщательно к ней подготовиться, убедиться, что в половых органах нет опасной инфекции. Когда зев закроется, в матке создадутся условия для быстрого размножения микроорганизмов. Именно из-за этого врачи рекомендуют пациентке предварительно пройти курс приема антибиотиков, выполняют обильную санацию влагалища.
В современных клиниках для ушивания шейки матки при беременности нередко используют метод лапароскопии. Эта операция быстрая и безболезненная. После нее практически полностью отсутствует кровотечение, осложнения, пациентка достаточно быстро восстанавливается.
Осложнения
Любая хирургическая операция во время беременности может иметь серьезные осложнения. Особенно опасными считаются:
- заражение пациентки инфекцией;
- развитие сильного воспаления;
- гипертонус мышц матки.
Если в период подготовки к операции уничтожить вредоносные микроорганизмы в органах репродуктивной системы не удалось, после наложения швов может возникнуть сильное воспаление. Перед процедурой медик должен убедиться, что у беременной нет аллергии на используемый шовный материал.
Если вы заметили, что после операции из влагалища появились выделения, чувствуете жжение и дискомфорт, обязательно обратитесь к врачу. Воспалительный процесс может возникнуть не сразу, а через несколько недель, поэтому очень важно внимательно следить за свои самочувствием.
При хирургическом вмешательстве нередко возникает гипертонус мышц матки. При таком диагнозе у беременной появляется тяжесть в нижней части живота, которая долго не проходит. Если вы не хотите, чтобы во время родов шейка матки сильно пострадала, ложитесь в стационар за несколько недель до предполагаемых родов.
Восстановление
После хирургического вмешательства будущая мама остается в стационаре несколько дней. Врачи в это время внимательно следят за состоянием пациентки.
Если тонус матки повышен, назначаются спазмолитики и постельный режим. Врач каждый день проводит санацию влагалища, чтобы уничтожить любые вредоносные микроорганизмы в половых органах.
Если все прошло хорошо, женщину выписывают на 4-5 день после операции.
В период восстановления и вплоть до родов запрещены:
- Любые физические нагрузки;
- Длительная ходьба, бег и даже нахождение в вертикальном положении;
- Подъем тяжестей;
- Активная интимная жизнь.
- Тужиться при запоре.
Врачи рекомендуют уделить особое внимание режиму питания. Включите в ежедневное меню больше свежих фруктов, овощей, натуральных соков. Откажитесь от большого количества белка, соли, мучного и сладкого.
Контролировать состояние швов на шейке матки должен гинеколог, поэтому будьте готовы к тому, что посещать его придется часто. Швы снимают на 36-37 неделе. В этот период беременная уже должна лежать в больнице и готовиться к родам.
Источник: https://1ivf.info/eko/pregnancy/shvy-na-shejke-matki-pri-beremennosti
Ицн во время беременности
Истмико-цервикальная недостаточность при беременности (ИЦН) – это нефизиологический процесс, характеризующийся безболезненным раскрытием шейки матки и ее перешейка в ответ на возрастающую нагрузку (увеличение объема околоплодных вод и массы плода). Если состояние не корригировать терапевтическим или хирургическим путем, то – это чревато поздними выкидышами (до 21 недели беременности) или преждевременными родами (после 21 недели).
- Встречаемость ИЦН
- Опосредованные причины недостаточности истмико-цервикального канала
- Симптомы Ицн во время беременности
- Механизм развития истмико-цервикальной недостаточности шейки матки
- Методы коррекции ИЦН
- Наложение циркулярных швов при истмико-цервикальной недостаточности
- Какие недостатки хирургических швов при ИЦН?
- Разгружающий пессарий при истмико-цеврикальной недостаточности
- Как подбирают пессарий?
- Тактика ведения беременности при ИЦН
- Во сколько недель снимают пессарий
Встречаемость ИЦН
В структуре поздних выкидышей и преждевременных родов ИЦН занимает весомое значение. Истмико-цервикальная недостаточность распространена по данным из различных источников от 1 до 13% беременных.
У женщин, имеющих в прошлом преждевременные роды, частота возрастает до 30–42%.
Если предыдущая беременность завершилась на сроке 23–27 недель, то последующая в каждом четвертом случае не будет длиться дольше 28 недель без коррекции и лечения причин.
Классифицируют ИЦН по происхождению:
- Врожденная. Связана с пороками развития – седловидной или двурогой маткой. Требует тщательной диагностики и хирургического лечения еще на этапе планирования зачатия.
- Приобретенная
- Посттравматическая
- Функциональная.
Зачастую недостаточность шейки матки сочетается с угрозой прерывания и выраженным тонусом матки.
Опосредованные причины истмико-цервикальной недостаточности
Предрасполагающими факторами недостаточности цервикального отдела родовых путей являются рубцовые изменения и дефекты, образующиеся после травм в предшествующих родах или после хирургических вмешательств на шейке матки.
Причинами истмико-цервикальной недостаточности являются:
- рождение крупного плода;
- рождение плода с тазовым предлежанием;
- наложение акушерских щипцов во время родов;
- аборты;
- диагностическое выскабливание;
- операции на шейке;
- дисплазии соединительной ткани;
- генитальный инфантилизм;
- многоводие;
- многоплодие.
Выявленную причину необходимо лечить хирургическим путем на этапе планирования беременности.
Функциональная причина ИЦН – это нарушение гормонального равновесия, необходимого для правильного течения беременности. Сдвиг гормонального баланса происходит в результате:
- Гиперандрогении – избытка группы мужских половых гормонов. В механизме участвуют андрогены плода. На 16-27 неделе он синтезирует мужские половые гормоны, которые вместе с материнскими андрогенами (они вырабатываются в норме) приводят к структурным трансформациям шейки матки за счет ее размягчения.
- Прогестероновой (яичниковой) недостаточности. Прогестерон – гормон, предупреждающие прерывание беременности.
- Беременности, наступившей после индукции (стимуляции) овуляции гонадотропинами.
Коррекция истмико-цервикальной недостаточности функциональной природы позволяет успешно сохранить беременность терапевтическим путем.
Истмико-цервикальная недостаточность во время беременности и симптомы
Именно из-за отсутствия выраженных симптомов истмико-цервикальная недостаточность часто диагностируется постфактум – после выкидыша или преждевременного прерывания беременности. Раскрытие цервикального канала протекает почти безболезненно или со слабовыраженной болью.
Единственным субъективным симптомом ИЦН является – увеличение объема и изменение консистенции выделений. В этом случае нужно исключить подтекание околоплодных вод.
С этой целью используют мазок на арборизацию, амниотест, которые могут давать ложные результаты. Более достоверным является тест Амнишур, позволяющий определять белки околоплодных вод.
Нарушение целостности плодных оболочек и подтекание вод во время беременности опасно развитием инфицирования плода.Признаки истмико-цервикальной недостаточности видны при влагалищном исследовании, проводимом при постановке на учет в 1 триместре беременности. При исследовании определяется:
- длина, консистенция шейки матки, расположение;
- состояние цервикального канала (пропускает палец или его кончик, норме – стенки плотно сомкнуты);
- месторасположение предлежащей части плода (на более поздних сроках беременности).
Золотым стандартом для диагностики ИЦН является трансвагинальная эхография (УЗИ). Кроме изменения длины шейки на УЗИ при истмико-цервикальной недостаточности определяется форма внутреннего зева. Наиболее неблагоприятным прогностическим признаком ИЦН являются V- и Y-образные формы.
Как развивается истмико-цервикальная недостаточность?
Пусковым механизмом развития ИЦН при беременности становится увеличение нагрузки на область внутреннего зева – мышечного сфинктера, который под действием давления становится несостоятельным и начинает приоткрываться. Следующий этап – пролабирование (провисание) плодного пузыря в расширяющийся канал шейки.
Методы коррекции недостаточности истмико-цервикального канала
Существует два основных вида коррекции истмико-цервикальной недостаточности:
- консервативный метод;
- хирургический.
Наложение швов при истмико-цервикальной недостаточности ИЦН
Хирургическая коррекция ИЦН происходит путем наложения циркулярного шва. Для этого используется мерсиленовая лента – плоская нить (такая форма снижает риск прорезывания швов) с двумя иглами на концах.
Противопоказания к наложению швов при истмико-цервикальной недостаточности:
- подозрение на подтекание околоплодных вод;
- пороки развития плода несовместимые с жизнью;
- выраженный тонус;
- отслойка плаценты и кровяные выделения;
- развившийся хориоамнионит (при истмико-цервикальной недостаточности высоки риски инфицирования плодных оболочек, плода и матки);
- подозрение на несостоятельность рубца после кесарево сечения;
- экстрагенитальная патология, при которой пролонгирование беременности нецелесообразно.
Какие недостатки хирургических швов при ИЦН?
К недостаткам относят:
- инвазивность метода;
- возможные осложнения анестезиологического пособия (спинальная анестезия);
- возможность повреждения плодного пузыря и индукция родов;
- риск дополнительной травмы шейки матки при прорезывании швов в начале родовой деятельности.
После 24 недели беременности риск осложнений при накладывании швов многократно увеличивается.
Разгружающий пессарий при истмико-цеврикальной недостаточности
Большинства недостатков хирургического лечения Ицн во время беременности лишена консервативная коррекция.
На практике часто стали применять при истмико-цервикальной недостаточности пессарии, которые используются при беременности.
Отечественный пессарий первого поколения выполнен в форме бабочки с центральным отверстием для шейки матки и отверстием для оттока влагалищного содержимого. Изготавливается из нетоксичного пластика или подобных материалов.
Второе поколение пессариев типа ASQ (Арабин) – изготавливают из силикона. Существует 13 типов силиконовых пессариев с перфорациями для оттока жидкости. Внешне они напоминают колпачок с центральным отверстием. Его преимущество в том, что момент его введения абсолютно безболезненный.
Его использование легко переносится женщиной, и он лишен элементов дискомфорта, присущих отечественным пессариям.
Пессарии позволяют поддерживать внутренний и наружный зев шейки матки в сомкнутом состоянии и перераспределять давление плода на тазовое дно (мышцы, сухожилия и кости) и на переднюю стенку матки.
Пессарии при беременности с ИЦН позволяют сохранять слизистую пробку в шейке матки – природный барьер от восходящей инфекции. Их можно использовать на тех сроках беременности, когда наложение швов противопоказано (после 23 недели).
Преимуществом также являются отсутствие необходимости анестезии и экономическая эффективность.Показания для использования пессария при истмико-цервикальной недостаточности:
- профилактика несостоятельности швов при хирургической коррекции и снижения риска прорезывания швов;
- группа пациенток, у которой отсутствуют визуальные или ультразвуковые признаки ИЦН, но в анамнезе были преждевременные роды, выкидыши или привычное невынашивание;
- после длительного бесплодия;
- рубцовые деформации шейки;
- многоплодная беременность;
- возрастные и юные беременные;
- нарушение функции яичников.
Противопоказания к использованию пессария при ИЦН:
- заболевания, при которых не показано продление беременности;
- повторяющиеся кровянистые выделения во 2 – 3 триместрах;
- воспалительные процессы во внутренних и наружных половых органах (является противопоказанием до завершения лечения и бактериоскопического подтверждения вылеченной инфекции).
Не целесообразно проводить разгружающую коррекцию пессарием при ИЦН выраженной степени (с провисанием плодного пузыря).
Как подбирают пессарий при ИЦН?
При подборе пессария подход индивидуальный, зависит от анатомического строения внутренних половых органов. Тип пессария определяется на основании внутреннего диаметра зева, диаметра свода влагалища.
Тактика ведения беременности при истмико-цервикальной недостаточности
При выявлении клиники, ЭХО-маркеров ИЦН с учетом данных анамнеза доктора пользуются балльной оценкой истмико-цервикальной недостаточности (6–7 баллов – критическая оценка, требующая коррекции). Затем в зависимости от сроков и причин ИЦН выбирается тактика ведения беременности.
Если срок до 23 недель и есть указания на органическое происхождение ИЦН, то назначается хирургическое лечение или комбинация – наложение циркулярного шва и пессарий. При указании на функциональный тип патологического процесса можно сразу использовать акушерский пессарий.
В сроках, превышающих 23 недели, как правило, для коррекции используют только акушерский пессарий.
В дальнейшем обязательно каждые 2–3 недели необходимо делать:
- Бактериоскопический контроль мазков – для оценки состояния флоры во влагалище. При изменении микрофлоры и отсутствии прогрессирования истмико-цервикальной недостаточности осуществляется санация на фоне пессария. При отсутствии эффекта возможно удаление пессария, санация и антибактериальная терапия с повторным использованием пессария на сроках до 35 недель. После указанного срока – проводится только терапия, направленная на восстановление флоры влагалища.
- УЗИ – контроль состояний шейки матки, необходимый для своевременной диагностики угрозы прерывания беременности, ухудшения динамики, угрозы преждевременных родов и прорезывания швов.
- При необходимости параллельно назначается токолитическая терапия – лекарственные препараты, снимающие гипертонус матки. В зависимости от показаний используются блокаторы кальциевых каналов (Нифедипин), прогестерон (Утрожестан) в дозе 200–400 мг, блокаторы окситоциновых рецепторов (Атозибан, Трактоцил).
Когда снимают пессарий
Досрочное снятие швов и пессариев проводится в случае развития регулярной родовых схваток, при появлении кровяных выделений из половых органов, излитии околоплодных вод. В плановом порядке швы и пессарий снимают в 37 недель. На это же сроке снимают пессарий и при плановом кесаревом сечении.
При отрицательной динамике истмико-цервикальной недостаточности рекомендована госпитализация, проведение токолитической терапии.
Как лечить запор при беременности
Роды при краевом предлежании плаценты
Какой возраст лучший для беременности
Беременность после 40 лет
Планирование беременности после замершей
Отхождение вод перед родами
Этапы родов
5 правил приема пищи во время родов
Источник: https://stanumamoy.com.ua/icn-istmiko-servikalnaja-nedostatochnost-vo-vremja-beremennosti/
Коррекция истмико-цервикальной недостаточности
Одной из самых распространённых причин досрочного прерывания беременности во втором и третьем триместрах является ИЦН (несостоятельность, некомпетентность шейки матки). ИЦН — бессимптомное укорочение шейки матки, расширение внутреннего зева, приводящее к разрыву плодного пузыря и потере беременности.
КЛАССИФИКАЦИЯ ИСТМИКО-ЦЕРВИКАЛЬНОЙ НЕДОСТАТОЧНОСТИ
· Врождённая ИЦН (при генитальном инфантилизме, пороках развития матки).· Приобретённая ИЦН.
— Органическая (вторичная, посттравматическая) ИЦН возникает вследствие лечебнодиагностических манипуляций на шейке матки, а также травматичных родов, сопровождающихся глубокими разрывами шейки матки.
— Функциональная ИЦН наблюдается при эндокринных нарушениях (гиперандрогения, гипофункция яичников).
ДИАГНОСТИКА ИСТМИКО-ЦЕРВИКАЛЬНОЙ НЕДОСТАТОЧНОСТИ
Критерии диагностики ИЦН во время беременности:· Анамнестические данные (наличие в анамнезе самопроизвольных выкидышей и преждевременных родов).
· Данные влагалищного исследования (расположение, длина, консистенция шейки матки, состояние цервикального канала — проходимость цервикального канала и внутреннего зева, рубцовая деформация шейки матки).
Степень выраженности ИЦН определяется по балльной шкале Штембера (табл. 141).
Число баллов от 5 и более требует коррекции.
Большое значение в диагностике ИЦН имеет УЗИ (трансвагинальная эхография): оценивают длину шейки матки, состояние внутреннего зева и цервикального канала.
Таблица 14-1. Балльная оценка степени истмико-цервикальной недостаточности по шкале Штембера
| Клинический признак | Оценка в баллах | ||
| 0 | 1 | 2 | |
| Длина влагалищной части шейки | Норма | Укорочена | Менее 1,5 см |
| Состояние канала шейки матки | Закрыт | Частично проходим | Пропускает палец |
| Расположение шейки матки | Сакральное | Центральное | Направлена кпереди |
| Консистенция шейки матки | Плотная | Размягчена | Мягкая |
| Расположение прилежащей части плода | Над входом в таз | Прижата ко входу в таз | Во входе в малый таз |
Ультразвуковой мониторинг состояния шейки матки необходимо проводить начиная с I триместра беременности для истинной оценки сокращения длины шейки матки. Длина шейки матки, равная 30 мм, является критической при сроке менее 20 нед и требует интенсивного ультразвукового мониторинга.
Ультразвуковые признаки ИЦН:
· Укорочение шейки матки до 25–20 мм и менее или раскрытие внутреннего зева или цервикального канала до 9 мм и более. У пациенток с открытием внутреннего зева целесообразно оценивать его форму (Y, V или Uобразная), а также выраженность углубления.
ПОКАЗАНИЯ К ХИРУРГИЧЕСКОЙ КОРРЕКЦИИ ИСТМИКОЦЕРВИКАЛЬНОЙ НЕДОСТАТОЧНОСТИ
· Наличие в анамнезе самопроизвольных выкидышей и преждевременных родов.· Прогрессирующая ИЦН по данным клинических и функциональных методов исследования:- признаки ИЦН по данным влагалищного исследования;
— ЭХОпризнаки ИЦН по данным трансвагинальной сонографии.
ПРОТИВОПОКАЗАНИЯ К ХИРУРГИЧЕСКОЙ КОРРЕКЦИИ ИСТМИКОЦЕРВИКАЛЬНОЙ НЕДОСТАТОЧНОСТИ
· Заболевания и патологические состояния, являющиеся противопоказанием к пролонгированию беременности.· Кровотечения во время беременности.· Повышенный тонус матки, не поддающийся лечению.· ВПР плода.
· Острые воспалительные заболевания органов малого таза (ВЗОМТ) — III–IV степень чистоты влагалищного содержимого.
УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ
· Срок беременности 14–25 нед (оптимальный срок гестации для цервикального серкляжа — до 20 нед).· Целый плодный пузырь.· Отсутствие значительного сглаживания шейки матки.· Отсутствие выраженного пролабирования плодного пузыря.· Отсутствие признаков хориоамнионита.
· Отсутствие вульвовагинита.
ПОДГОТОВКА К ОПЕРАЦИИ
· Микробиологическое исследование отделяемого влагалища и канала шейки матки.
· Токолитическая терапия по показаниям.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
· Премедикация: атропина сульфат в дозе 0,3–0,6 мг и мидозолам (дормикум©) в дозе 2,5 мг внутримышечно.· Кетамин по 1–3 мг/кг массы тела внутривенно или 4–8 мг/кг массы тела внутримышечно.
· Пропофол в дозе 40 мг каждые 10 с внутривенно до появления клинических симптомов анестезии. Средняя доза — 1,5–2,5 мг/кг массы тела.
ХИРУРГИЧЕСКИЕ МЕТОДЫ КОРРЕКЦИИ ИСТМИКО-ЦЕРВИКАЛЬНОЙ НЕДОСТАТОЧНОСТИ
Наиболее приемлимым методом в настоящее время является:
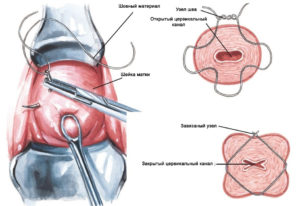
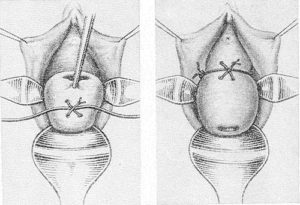
· Метод зашивания шейки матки круговым кисетным швом по MacDonald.
Техника операции: На границе перехода слизистой оболочки переднего свода влагалища на шейку матки накладывают кисетный шов из прочного материала (лавсан, шелк, хромированный кетгут, мерсиленовая лента) с проведением иглы глубоко через ткани, концы нитей завязывают узлом в переднем своде влагалища. Оставляют длинные концы лигатуры, чтобы их было легко обнаружить перед родами и без труда удалить.
Возможно также использовать и другие методы коррекции ИЦН:
· Побразные швы на шейку матки по методу А.И. Любимовой и Н.М. Мамедалиевой.Техника операции:На границе перехода слизистой оболочки переднего свода влагалища, отступя 0,5 см от средней линии справа, шейку матки прокалывают иглой с лавсановой нитью через всю толщу, произведя выкол в задней части свода влагалища.
Конец нити переводят в левую латеральную часть свода влагалища, иглой прокалывают слизистую оболочку и часть толщи шейки матки, делая вкол на 0,5 см слева от средней линии.
Конец второй лавсановой нити переводят в правую латеральную часть свода влагалища, затем прокалывают слизистую оболочку и часть толщи матки с выколом в передней части свода влагалища. На 2–3 ч оставляют тампон.
· Зашивание шейки матки по методу В.М. Сидельниковой (при грубых разрывах шейки матки с одной или с двух сторон).Техника операции:Первый кисетный шов накладывают по методу MacDonald, чуть выше разрыва шейки матки.
Второй кисетный шов проводят следующим образом: ниже первого на 1,5 см через толщу стенки шейки матки от одного края разрыва до другого циркулярно по сферической окружности проводят нить.
Один конец нити вкалывают внутри шейки матки в заднюю губу и, подхватив боковую стенку шейки матки, выкол делают в передней части свода влагалища, закручивая как улитку разорванную боковую переднюю губу шейки матки, выводят в переднюю часть свода влагалища. Нити связывают.
Для наложения швов используют современный шовный материал «Цервисет».
ОСЛОЖНЕНИЯ
· Самопроизвольное прерывание беременности.· Кровотечение.· Разрыв амниотических оболочек.· Некроз, прорезывание ткани шейки матки нитями (лавсан, шелк, капрон).· Образование пролежней, свищей.· Хориоамнионит, сепсис.
· Круговой отрыв шейки матки (при начале родовой деятельности и наличии швов).
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
· Вставать и ходить разрешают сразу после операции.· Обработка влагалища и шейки матки 3% раствором пероксида водорода, бензилдиметил- миристоиламинопропиламмония хлорида моногидратом, хлоргексидином (в первые 3–5 сут).· С лечебнопрофилактической целью назначают следующие лекарственные средства.
— Спазмолитики: дротаверин по 0,04 мг 3 раза в сутки или внутримышечно 1–2 раза в сутки в течение 3 сут.- bАдреномиметики: гексопреналин в дозе 2,5 мг или 1,25 мг 4 раза в сутки в течение 10–12 дней, одновременно назначают верапамил по 0,04 г 3–4 раза в сутки.
— Антибактериальная терапия по показаниям при высоком риске инфекционных осложнений с учётом данных микробиологического исследования отделяемого влагалища с чувствительностью к антибиотикам.· Выписку из стационара осуществляют на 5–7е сут (при неосложнённом течении послеоперационного периода).
· В амбулаторных условиях осмотр шейки матки проводят каждые 2 нед.
· Швы с шейки матки снимают в 37–38 нед беременности.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
· При угрозе прерывания беременности, особенно при привычном невынашивании, необходимо наблюдение врача за состоянием шейки матки с использованием УЗИ.· Эффективность хирургического лечения ИЦН и вынашивание беременности составляют 85–95%.
· Необходимо соблюдать лечебноохранительный режим.
Источник: http://www.MedSecret.net/akusherstvo/hirurgicheskaja-patologija-pri-beremennosti/358-korrekcija-istmiko-cervikalnoj-nedostatochnosti