Атрезия желчевыводящих путей у новорожденных. Билиарная атрезия. Показания к трансплантации печени
Содержание
Атрезия желчевыводящих путей у новорожденных детей
Атрезия желчевыводящих путей – врождённая патология. Для неё характерно частичное или полное зарастание внепечёночных протоков. Медики называют это обструкцией. Диагностируется врождённый порок у одного из 20—30 тысяч детей, проявляется уже в первые дни жизни. Ребёнка необходимо своевременно лечить. В противном случае атрезия может привести к летальному исходу.
Причины, вызывающие атрезию жёлчевыводящих путей у новорождённых, до конца не изучены. Чаще всего имеются правильно сформированные протоки, но прохождение по ним печёночного секрета невозможно вследствие выраженного сужения каналов.
Выделяются следующие факторы, предположительно вызывающие заболевание:
- Внутриутробное инфицирование цитомегаловирусом, герпесом, острой респираторной вирусной инфекцией или краснухой.
- Нарушение нормального формирования органов первые два месяца беременности. Это так называемая истинная атрезия. Для неё характерно полное отсутствие жёлчевыводящих путей, порой даже самого жёлчного пузыря.
- Неонатальный гепатит. Так называется форма заболевания, диагностируемая у детей до 3-месячного возраста.
- Генетические мутации. В этой ситуации атрезия сочетается с другими пороками развития: врождёнными дефектами органов пищеварительной системы, сердца, отсутствием селезёнки или, наоборот, множественностью органа.
Атрезия жёлчевыводящих путей может развиться в перинатальном периоде вследствие воспалительных процессов. Тогда патология имеет не врождённый, а приобретённый характер.
Не подтверждено влияние лекарственных препаратов и прививок во время беременности на вероятность формирования атрезии жёлчных протоков.
Причины, вызывающие атрезию, разделяют на эндогенные – обусловленные неправильной закладкой органов, мутаций генов, и экзогенные – развившиеся в результате воспалительных процессов внутриутробно или перинатально.
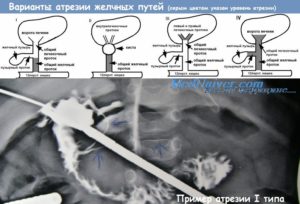
Виды атрезии
При классификации патологии учитываются несколько показателей:
- По времени возникновения атрезия жёлчных ходов бывает эмбриональной и перинатальной.
- По месту локализации нарушение бывает в выводящих путях, расположенных в печени, во внепечёночных протоках и комбинированное.
- По тому, где находятся сужения протоков, атрезия встречается корригируемая и не корригируемая. В последнем случае плотной фиброзной составляющей замещены все каналы. При корригируемой аномалии нарушается проходимость общего печёночного или жёлчного протоков.
Встречается и полное отсутствие билиарной системы жёлчного пузыря у новорождённого.
Классификация важна для выбора правильной терапевтической тактики.
Симптомы патологии
Дети с атрезией жёлчевыводящих протоков обычно появляются на свет доношенными, с нормальными значениями роста, веса. На 3—4 сутки появляется желтуха, что зачастую принимается за физиологическую реакцию и новорождённые выписываются из роддома.
Однако желтуха, связанная с атрезией, присутствует продолжительное время, постепенно нарастает:
- желтушными становятся глазные яблоки;
- обесцвечиваются каловые массы;
- моча становится интенсивно тёмной;
- увеличиваются и уплотняются селезёнка, печень.
Наиболее характерными симптомами, свидетельствующими о патологии, являются обесцвеченный кал и интенсивно тёмный цвет урины.
Если основные симптомы наблюдаются в течение 10 дней, это свидетельствует о непроходимости жёлчевыводящих путей. Необходимо незамедлительно обратиться за медицинской помощью.
Состояние ребёнка постепенно ухудшается, к концу первого месяца наблюдаются:
- отсутствие аппетита;
- недостаток массы тела;
- пониженная активность, мышечная слабость;
- отставание в физическом развитии.
Желтуху сопровождает сильный зуд, по причине которого ребёнок постоянно плачет. На теле возникают небольшие бугорки бежевого цвета, являющиеся липидными отложениями.
Прогрессируя, атрезия жёлчевыводящих путей приводит к циррозу печени, асциту – наполнению брюшной полости свободной жидкостью. К полугоду может развиться печёночная недостаточность.
Из-за недостаточности нарушается кровоснабжение печени, приводя к повышению давления на главную портальную вену, а затем к расширению пищеводных вен. В околопупочной области появляется голова медузы. Так медики называют венозную сетку.
Также для заболевания характерен геморрагический синдром, проявляющийся:
- Мелкоточечными и объёмными кровоизлияниями на коже.
- Кровоточивостью слизистых.
- Кровотечениями из пупочной ранки.
- Излитием крови из пищевода или желудочно-кишечного тракта.
В отсутствии лечения дети с атрезией в большинстве случаев умирают, не достигнув годовалого возраста. Если блокировка протоков частичная, доживают до 10 лет.
Диагностика
Первые дни жизни новорождённого трудно определить, является ли желтуха физиологической или возникла вследствие атрезии жёлчевыводящих путей. Однако, чем раньше будет поставлен диагноз, тем вероятнее благоприятный исход.
Для диагностики атрезии проводятся:
- биохимический анализ крови, в котором уже с первых дней отмечается увеличение уровня билирубина (в основном за счёт непрямой фракции), щелочной фосфатазы и гамма-глютамил-трансферазы;
- общий анализ крови указывает на снижение уровня гемоглобина и количества тромбоцитов;
- коагулограмма свидетельствует о плохой свёртываемости крови;
- анализ кала не выявляет стеркобилин — жёлчный пигмент, придающий характерный цвет фекалиям.
Информативным и безболезненным методом является ультразвуковая диагностика, с помощью которой исследуются печень, жёлчный пузырь, внутри- и внепечёночные протоки, воротная вена. С помощью ультразвукового метода можно определить структуру, размеры исследуемых органов.
Для более точного подтверждения диагноза используются:
- Диагностическая лапароскопия. Это мини-операция. В брюшную полость вводят камеру, передающую изображение на монитор.
- Чрезкожная биопсия тканей печени. Исследование полученного материала позволяет оценить характер поражения и состояние протоков.
- Интраоперационная холангиография. Метод позволяет определить степень сужения протоков и расположение аномалии.
- Эндоскопическая ретроградная панкреатохолангиография. Исследование определяет уровень атрезии и состояние протоков.
Атрезия жёлчных путей дифференцируется с врождённым гепатитом, физиологической желтухой новорождённых, закупоркой протоков пробкой, состоящей из жёлчи или слизи.
Методы лечения атрезии
Вылечить патологию можно только путём хирургического вмешательства. Важным условием оперативного лечения является проведение манипуляции до исполнения ребёнку трёх месяцев. В противном случае лечение будет безуспешным из-за развившихся изменений в различных органах и их системах.
Основная задача оперативного лечения – создание нормального оттока жёлчи. Для этого накладывают анастомозы, то есть соединяют два полых органов.
Возможно наложение анастомозов между общим жёлчным протоком и тонким кишечником, или меж ним и общим печёночным каналом. Полная атрезия жёлчных протоков требует соединения ворот печени и тонкого кишечника. Метода разработана японским хирургом Касаи, в честь которого и названа.
Если выражена портальная гипертензия, постоянно повторяются кровотечения желудочно-кишечного тракта, проводится портокавальное шунтирование.При нарастании печёночной недостаточности и увеличении селезёнки решается вопрос о пересадке печени.
В послеоперационном периоде назначаются следующие препараты:
- Антибиотики с целью профилактики послеоперационных осложнений.
- Пробиотики, антимикотики выписывают для профилактики дисбактериоза и возникновения грибковых заболеваний. Они часто становятся последствием антибиотикотерапии.
- Жёлчегонные препараты. Облегчают прохождение секрета по протокам.
- Гемостатические средства предотвращает возникновение кровотечений.
Также после операции проводится инфузионная терапия с целью дезинтоксикации, восстановления объёма циркулирующей крови и её водно-электролитного состава.
После операции применяется парентеральное питание. В него входят 5% глюкозы и комплекс аминокислот.
При имеющейся сопутствующей патологии могут назначаться бронхолитики, неврологические препараты, противовирусная терапия. При анемии обязателен приём препаратов, содержащих железо.
Своевременно проведённое лечение позволит избежать тяжёлых последствий. Выбор тактики оперативного вмешательства осуществляется врачом на основе полученных диагностических данных.
Прогнозы врачей
Свидетельствами успешно проведённого хирургического лечения являются:
- исчезновение желтушности кожных покровов и склер;
- нормализация лабораторных показателей;
- стабилизация функционирования жёлчевыведения;
- окрашивание стула в естественный цвет.
После проведённой операции возможно возникновение осложнений. Зачастую развивается холангит. Это воспаление жёлчевыводящих протоков. Иногда образуются гнойные абсцессы печени.
Без проведения хирургического лечения дети не доживают до годовалого возраста. В основном погибают от возникших осложнений.
При проведении операции детям при атрезии жёлчных путей на начальных этапах болезни прогноз благоприятный. Хирургическое вмешательство до 2-месячного возраста даёт хорошие шансы для выживаемости и позволяет отложить необходимость пересадки печени.
По истечении 3 месяцев от рождения продление жизни ребёнка возможно, но во многом зависит от степени развившихся осложнений. Операция, проведённая в более поздние сроки, не даёт гарантии выживаемости.
При своевременно выполненном хирургическом лечении прогноз для жизни ребёнка благоприятный.
Атрезия жёлчевыводящих путей является тяжёлым врождённым заболеванием. Порой скопления жёлчи так растягивают протоки, что те выпирают, словно опухоли.
Источник: https://pechen1.ru/zhelchnyj-puzyr/atreziya.html
Атрезия желчевыводящих путей – причины, симптомы и лечение

Атрезия желчевыводящих путей у детей, или слияние желчных протоков, является врожденной аномалией, относящихся к редким заболеваниям.
Необработанная билиарная атрезия желчевыводящих путей у новорожденных может привести к циррозу печени и даже смерти. Согласно исследованиям Всемирной организации здоровья, около 90% детей с атрезией желчных протоков умирают, не достигнув 3 лет.
Каковы причины и симптомы атрезии желчных путей, как лечить врожденную патологию, будет рассмотрено в этой статье.
Желтуха – основной признак атрезии
Суть проблемы
Билиарная атрезия желчных протоков является врожденным анатомическим дефектом у детей, суть которого, это воспаление желчных протоков, то есть желчная непроходимость, когда жидкость, выделяемая печенью для переваривания жиров, не доходит до тонкого кишечника. Воспаление приводит к фиброзу желчных протоков и дополнительно к их обструкции. Следствием этого процесса является прекращение оттока желчи из печени в кишечник – холестаз.
Желчь в избытке накапливается в печени и желчных протоках, что со временем приводит к увеличению давления в желчных путях и повреждении. Клеток печени. Частота врожденной билиарной атрезии желчевыводящих путей оценивается медицинскими экспертами примерно 1 случай на 20000 новорожденных, причём девочки страдают врожденной аномалией в два раза чаще, чем мальчики.
Атрезия желчных путей – причины
Причины слияния желчных протоков неизвестны.
Предполагается, что заболевание имеет аутоиммунную основу, то есть клетки иммунной системы атакуют правильно сформированные желчные протоки, и приводят к их воспалению.
Болезнь также может быть генетически обусловлена, хотя это относится и к меньшему числу случаев. Известно также, что билиарная атрезия не является наследственной патологией.
Классификация атрезий желчных протоков
Врожденная аномалия желчевыводящих путей имеет определенную клинико-морфологическую форму, определяемую по месту локализации:
- Первый тип – внепеченочная атрезия желчных путей.
- Второй тип – внутрипеченочная атрезия.
- Третий тип – тотальная или смешанная атрезия желчных протоков.
Локализация места и вида обструкции желчевыводящих путей является определяющим фактором при выборе методики оперативного вмешательства.
Виды атрезии желчевыводящих путей
Билиарная атрезия – симптомы
Симптомы атрезии желчевыводящих протоков появляются в первые дни, или недели жизни ребенка, обычно между 2-й и 6-й неделями.
Основной симптом – это длительная желтуха, то есть желтое обесцвечивание кожи и слизистой оболочки глаз. Как правило, желтуха может встречаться у многих новорожденных и обычно исчезает в течение первых двух недель жизни.
Если этого не происходит, то с большой долей вероятности можно предполагать атрезию желчных протоков у ребенка.
Кроме того, заболевание сопровождается и прочими симптоматическими признаками, например:
- серый или светло-желтый глинистый стул у ребенка;
- моча цвета темного пива;
- слегка увеличенная печень, визуально определяемая в правом верхнем брюшном квадрате;
- длительное кровотечение из пупка.
Также в 10-20% случаев, у детей с билиарной атрезией, определяются прочие врожденные аномалии, например, дефекты сердца, двойная селезенка или поликистозная болезнь почек.
Атрезия желчных путей – диагностика состояния
В случае подозрения на билиарную атрезию выполняется абдоминальное ультразвуковое исследование, благодаря которому врач может оценить функцию печени, желчных протоков и желчного пузыря. Кроме того, рекомендуется сцинтиграфия желчных протоков и анализ крови. При соединении желчных протоков повышаются билирубин, ГГТП, холестерин, щелочная фосфатаза и слегка трансаминазы.
Эти тесты подтверждают диагноз и исключают другие возможные причины, такие как вирусные и бактериальные инфекции печени или врожденные метаболические заболевания. Если исследование не дает определенного результата, то может потребоваться проведение биопсии печени, которая включает в себя взятие фрагмента органа специальной иглой для обследования под микроскопом.
Атрезия желчевыводящих протоков
Атрезия желчевыводящих путей – лечение
Единственный способ восстановления оттока желчи из печени в кишечник – это операция, которая должна выполняться как можно скорее. Хирургическое вмешательство желательно произвести не позже чем до двух месяцев жизни ребенка.
Чем позже выполняется процедура, тем меньше ее эффективность. Операция называется портосистемный анастомоз или лечение Касаи, от имени врача, который ввел его. Хирургическая манипуляция предусматривает полное удаление фиброзных внепеченочных желчных протоков.
После операции используются антибактериальная терапия и анальгетики.
Около половины детей, особенно тех, кто был прооперирован до двух месяцев жизни, успешно избежали осложнений в виде печеночной недостаточности, и прочих отягощающих патологий.
Тем не менее, даже после успешной операции, имеет место быть прогрессирующее повреждение печени. В этом случае, необходимо трансплантация органа жизнедеятельности в течение первых двух лет жизни ребенка.
Берегите своих детей и будьте всегда здоровы!
Источник: https://gastrogid.ru/atreziya-zhelchevyvodyashhih-putej-prichiny-simptomy-i-lechenie/
Билиарная атрезия — лечение в Израиле
Детская больница Сафра > Центр гастроэнтерологии > Билиарная атрезия Детская гастроэнтерология Заведующий отделением гастроэнтерологии и диетологии в детской больнице им. Эдмонда и Лили Сафра.
Эффект «опытного хирурга» оказывает значительное влияние на успех хирургического лечения Билиарной атрезии.
Если в медицинском центре ежегодно проводятся более 5 операций по Kasai, вероятность достижения ожидаемых результатов возрастает в 4 раза по сравнению с медицинским центром, в котором проводится 1 такая операция за год.
Также и десятилетняя выживаемость пациентов, прооперированных в медицинском центре, выполняющем большое количество операций, увеличивается в 2 раза.
Специалисты детской больницы Сафра обладают значительным опытом в проведении таких сложных операций. Ежегодно у нас проводятся десятки операции по Kasai. Обратитесь к нам, и мы подберем оптимальный вариант лечения.
Атрезия желчных протоков или биллиарная атрезия представляет собой прогрессирующее идиопатическое некровоспалительное заболевание, протекающее с поражением в первую очередь внепечёночных желчных протоков, ведущим к развитию холестаза, проявляющегося уже в новорожденный период, а на более поздних стадиях в процесс вовлекаются и внутрипечёночные желчные протоки. Данный тип атрезии встречается с частотой 1:8000-1:15000 живых новорожденных и является наиболее распространённым показанием к трансплантации печени среди детей.
Без своевременного хирургического лечения Билиарная атрезия приводит к летальному исходу в течение первых двух лет жизни.
Впервые это заболевание было описано более ста лет назад, в 1891 году, но его этиология до настоящего времени остаётся неизвестной.
В случае если заболевание диагностируется в возрасте до двух месяцев, проведение операции по Kasai (гепатопортоэнтеростомия), в 30-80% случаев делает возможным отток желчи из печени в кишечник. Несмотря на это, операция не устраняет воспалительный процесс во внутрипечёночных желчных протоках, который со временем приводит к фиброзу и биллиарному циррозу печени у большинства пациентов.
Поэтому 70-80% пациентов впоследствии нуждаются в операции по трансплантации печени, более чем в половине случаев – в течение первых двух лет жизни.Решающую роль в прогнозе заболевания имеет степень повреждения внутрипечёночных структур, поэтому используемое ранее название «атрезия внепечёночных желчных путей» в настоящее время не употребляется.
Этиология
Различают как минимум два вида билиарной атрезии, но, по всей видимости, в основе фенотипических проявлений лежит множество патологических факторов, приводящих к облитерации желчевыводящих путей.
Около 80% случаев билиарной атрезии в западных странах развиваются перинатально. В этом случае ребёнок рождается в срок, с открытыми желчными протоками.
Процесс их облитерации начинается после рождения и проявляется появлением желтухи на 2-6 неделе жизни.
Менее распространённой формой является эмбриональная, при которой холестатическая желтуха присутствует уже на момент родов.
В 10-20% случаев такая форма заболевания сопровождается дополнительными пороками развития, такими как полиспления, аспления, врождённые пороки сердца, транспозиция внутренних органов, неполный поворот кишечника, аномальное развитие портальной вены и печёночной артерии и др. Обе данные формы заболевания не считаются наследственными.
Билиарная атрезия является мультифакторным заболеванием в патогенезе которого имеют значение, как генетические факторы, так и влияние окружающей среды, вызывающие развитие воспалительного процесса, результатом которого является фиброз и облитерация желчных путей.
Диагностика Билиарной атрезии
Первым симптомом билиарной атрезии является появление желтухи, сопровождающейся повышением уровня прямого билирубина в сыворотке крови. Исключить диагноз билиарной атрезии следует у каждого новорожденного с такой желтухой. При этом младенцы не обнаруживают каких-либо других симптомов и имеют нормальный вес.
Дифференциальный диагноз в этом случае довольно обширен, и включает такие состояния как врождённые или приобретённые инфекции, различные врождённые аномалии, нарушения обмена веществ, воздействие токсинов. Учитывая значение возраста ребёнка для проведения операции по Kasai, крайне важным является быстрое проведение диагностических мероприятий.
Одной из наиболее достоверных диагностических находок является т. н. «симптом треугольного рубца» выявляемый при проведении ультразвукового исследования.
Биопсия печени
Биопсия печени обладает 90% диагностической достоверностью при холестатических заболеваниях в раннем детском возрасте. Её целью является определение того, связан ли холестаз с нарушением проходимости желчных путей.
Картина, характерная для билиарной атрезии включает разрастание желчных протоков в портальных пространствах, желчные пробки, присутствие воспалительного инфильтрата. Также наблюдается повреждение гепатоцитов и «гигантских клеток».
Тем не менее, результаты биопсии не патогномоничны для билиарной атрезии, и иногда могут быть неспецифическими, особенно если она выполняется на ранних этапах заболевания.
ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) и МРХПГ (магнитно-резонансная холангиопанкреатография).При помощи ЭРХПГ возможно выявление непроходимости желчных путей. Её проведение в детском возрасте сопряжено с некоторыми техническими сложностями, в т. ч.
с необходимостью особого оборудования и ограниченым количеством медицинских центров, где такое исследование проводится. МРХПГ является доступной альтернативой ЭРХПГ.
Имеются данные о её 90% специфичности и 82% точности в диагностике билиарной атрезии.
Интраоперационная холангиография
В случае высокого подозрения на непроходимость желчных протоков, подтверждённого в ходе других исследований, выполняется интраоперационная холангиография, до принятия окончательного решения относительно операции.
Операция по Kasai – прогностические факторы
Наиболее значимыми прогностическими факторами относительно эффективности операции по Kasai являются возраст ребёнка и опыт конкретного медицинского центра в проведении таких операций.
В случае проведения операции по Kasai в возрасте более 100 дней прогноз неблагоприятен. Оптимальным возрастом для проведения этой операции является 40-60 дней. Имеет ли какие-либо преимущества проведение операции ранее этого возраста неизвестно.
В ходе исследования, проведённого лондонским медицинским центром King’s college, было обследовано состояние печени в возрасте 1-го года у детей, перенесших операцию по Kasai.
Было установлено, что в 90% случаев дети, перенесшие операцию в возрасте до 100 дней, в возрасте 1 года не нуждались в трансплантации печени. При этом не было выявлено каких-либо преимуществ выполнения операции в возрасте ранее 40 дней.
В случае проведения операции в возрасте старше 100 дней, всего лишь 60% прооперированных детей не нуждались в трансплантации печени до возраста 1 года.
Послеоперационное лечение и наблюдение
Целью послеоперационного лечения является поддержание нормального алиментарного(пищевого) статуса, сохранение проходимости желчных путей и профилактика инфекций.
Питание и витамины:
Недостаточная прибавка в весе и отставание в физическом развитии объясняются нарушением всасывания жиров по причине недостатка желчных кислот, употребления меньшего количества пищи, а также повышенных энергетических затрат.
Такие дети должны получать питательные смеси с повышенным содержанием жирных кислот со средней длиной цепи (МСТ). В некоторых случаях возникает необходимость зондового питания или наложения гастростомы.
Также, следует контролировать уровень жирорастворимых витаминов в крови и при необходимости применять их в виде пищевых добавок.
Улучшение оттока желчи и уменьшение воспалительных явлений:
Во время послеоперационного периода проводится антибактериальная терапия и приём стероидных гормонов с целью профилактики холангита (воспаления желчных протоков). Рецидивирующий холангит, возникающий, как правило, в первый год после проведения операции, негативно отражается на состоянии печени.
Периоперативная внутривенная профилактическая антибактериальная терапия проводится всем пациентам и отличается только продолжительностью курса. Также, проводится пероральный приём препаратов Resprim или Neomycin.
Кроме того, проводится постоянная терапия препаратами урсодезоксихолевой кислоты, обладающей желчегонным, цитопротективным и иммуномодуляторным действием, хотя однозначных доказательств его эффективности при лечении билиарной атрезии не имеется.
Долгосрочное послеоперационное наблюдение и лечение является крайне важным для повышения качества жизни пациентов и своевременного выявления ухудшения картины заболевания.Источник: https://safra.sheba-hospital.org.il/gastroenterology-atasia.aspx
Билиарная атрезия желчевыводящих путей — что это такое, симптомы и лечение

Атрезия желчных ходов, она же билиарная атрезия желчевыводящих путей, представляет собой редкую болезнь, вызванную перекрытием желчных протоков внутри и снаружи печени. Встречается у 1 новорожденного на каждые 20-30 тыс. При отсутствии необходимого лечения прогноз врачей однозначен – летальный исход в течение 1-2 лет.
Симптомы
На 3-4-й день жизни новорожденного родители отмечают пожелтение его кожи, стул неестественного светлого цвета, а моча – очень темная. На свет такие дети появляются доношенными, без заметных отклонений в росте и весе. Случается, что грудничков выписывают из роддома, не установив правильный диагноз. В их медицинской карте указывают затянувшуюся физиологическую желтуху.
Однако дома тревожные симптомы не проходят, постепенно кожа желтеет все сильнее, приобретая красноватый или зеленоватый тон. Сохранение в течение 10 суток подряд обесцвеченного оттенка кала однозначно указывает на наличие атрезии желчевыводящих путей.
Развитие болезни к окончанию 1-го месяца жизни проявляется в стойком снижении аппетита, нехватке веса, кожном зуде, вялости и малоподвижности ребенка. Он начинает отставать в развитии от сверстников. Становится хорошо заметным увеличение печени и селезенки, которое возникает из-за холестатического гепатита.
В дальнейшем у малыша может развиться билиарный цирроз печеночных тканей. К 4-5 месяцам жизни в полной мере проявится печеночная недостаточность.
Печень снабжается кровью в аномальном режиме, из-за этого создаются все условия для развития портальной гипертензии. Вены пищевода расширяются, селезенка разрастается в размерах, на животе становится хорошо заметной венозная сетка.
У детей с атрезией желчевыводящих путей проявляется геморрагический синдром.
На коже в разных местах, особенно на животе, возникают крошечные (точечные) или обширные синяки, из пуповины возобновляется кровотечение, появляется также внутреннее – в пищеводе, желудке, кишечнике.
Без хирургического вмешательства до исполнения первого года жизни летальный исход неизбежен из-за печеночной недостаточности, множественных кровотечений. У младенцев с атрезией желчевыводящих путей появляется сердечная недостаточность, у новорожденных нередко начинается пневмония, присоединяются различные инфекции. Если атрезия неполная, ребенок сможет прожить без операции до 10 лет.
Лечение
После постановки диагноза атрезия ребенок помещается в стационар. Иного выхода, кроме операции, нет. Крайне важно провести ее до 3-месячного возраста. На более запущенной стадии в организме произойдут необратимые изменения внутренних органов и систем.
Цель хирургического вмешательства – обеспечить естественный отток желчи. В местах перекрытия протоков накладывают анастомозы – соединения свободных участков друг с другом. Если требуется, анастомоз накладывают между тонким кишечником и общим желчным протоком или печеночным каналом. Методику создал хирург из Японии М. Касаи, в честь которого и получила название данная группа операций.
Помощь пациенту таким способом можно оказать только до того, как у него разовьется печеночная недостаточность. В противном случае спасти его сможет исключительно пересадка печени.
Своевременно проведенная операция – шанс на здоровую жизнь при условии проведения полноценной послеоперационной восстановительной терапии. На этом этапе назначаются препараты:- Антибиотики. Их задача – предотвратить послеоперационные осложнения.
- Пробиотики и антимикотики. Они восстанавливают микрофлору кишечника, пострадавшую от антибиотиков, предотвращают присоединение грибковой инфекции.
- Желчегонные средства. С их помощью пищеварительному ферменту легче проходить по освобожденным после операции протокам.
- Гемостатические препараты. Их назначают для профилактики кровотечений.
Дополнительно показано проведение инфузионной терапии для выведения из организма скопившихся токсинов, восполнения кровопотери. Ребенка кормят парентерально: капельно вводят 5%-ный раствор глюкозы с комплексом аминокислот.
Если имеются сопутствующие заболевания, в комплекс восстановительной терапии включают бронхолитики, противовирусные препараты. Пациентам с анемией назначают препараты железа.
Атрезия желчных путей у детей и новорожденных
Все причины, из-за которых у плода развивается билиарная атрезия желчного пузыря, делят на две категории:
- эндогенные – имеющие генетическую природу;
- экзогенные – из-за внутриутробного или перинатального воспалительного процесса.
До конца природа атрезии пока не изучена, но врачи склонны акцентировать внимание на следующих предпосылках:
- Внутриутробная инфекция. В числе патогенных выделяют цитомегаловирус, ОРВИ, герпес, краснуху.
- Аномальное формирование внутренних органов плода в первом триместре беременности. В таких случаях всегда речь идет об истинной атрезии. У плода на 100% отсутствуют желчевыводящие пути, а в самых редких случаях – и желчный пузырь.
- Неонатальный гепатит. Речь о заболевании, которое проявляется у новорожденных в возрасте до 3 месяцев.
- Генные мутации. Обычно в таких случаях только атрезией перечень патологий не ограничивается. Дополнительно могут быть выявлены пороки развития других органов пищеварительного тракта, сердца. У младенца может не быть селезенки либо наблюдаться множественность этого органа.
Иногда причиной атрезии становится воспалительный процесс, развившийся сразу после рождения – не врожденная, а приобретенная патология. До сих пор нет данных о том, существует ли риск развития заболевания у плода из-за приема каких-либо препаратов или вакцинации на том или ином триместре беременности.
Источник: https://puzyr.info/biliarnaya-atreziya/
Билиарная атрезия. Показания к трансплантации печени

Билиарная атрезия – это прогрессирующее фибро-облитерирующее заболевание внутрипеченочных и внепеченочных желчных протоков у новорожденных детей. Билиарная атрезия повсеместно, её заболеваемость составляет 1 случай на 10 000 – 18 000 новорожденных.
У большинства детей с атрезией желчевыводящих протоков, в конечном счёте, развивается цирроз печени, и им требуется трансплантация печени.
В данной статье будут рассмотрены показания к трансплантации печени при билиарной атрезии, а также подготовка к трансплантации печени детей с билиарной атрезией.
Билиарная атрезия. Причины возникновения
Причины и патогенез атрезия желчных ходов до конца не ясны. В большинстве случаев при атрезии желчные протоки сформированы, однако их проходимость нарушена вследствие облитерации или прогрессирующей деструкции.
Чаще всего причиной обстуктивной холангиопатии становятся внутриутробные инфекции (герпес, краснуха, цитомегалия и др.) или неонатальный гепатит. Воспалительный процесс вызывает повреждение гепатоцитов, эндотелия желчных ходов с последующим внутриклеточным холестазом и фиброзом желчных ходов.
Реже атрезия желчных ходов связана с ишемией протоков. В этих случаях атрезия желчных ходов не обязательно будет носить врожденный характер, а может развиваться в перинатальном периоде вследствие прогрессирующего воспалительного процесса.
Истинная атрезия желчных ходов выявляется реже и связана с нарушением первичной закладки желчных путей в эмбриональном периоде.
При этом в случае нарушения закладки печеночного дивертикула или канализации дистальных отделов желчевыводящей системы развивается атрезия внутрипеченочных желчных ходов, а при нарушении формирования проксимальных отделов желчевыводящей системы – атрезия внепеченочных желчных протоков. Желчный пузырь может являться единственным звеном наружных желчевыводящих путей или отсутствовать полностью.
Примерно у 20% детей атрезия желчных ходов сочетается с другими аномалиями развития: врожденными пороками сердца, незавершенным поворотом кишечника, аспленией или полиспленией.
Показания к трансплантации печени при билиарной атрезии
- Неудачная портоэнтеростомия по Касаи;
- Отсутствие желчеотведения;
- Позднее развитие цирроза, несмотря на хороший отток желчи;
- Поздняя диагностика билиарной атрезии;
- Невозможность адекватной нутритивной поддержки;
- Невыполнение требований, требующих агрессивной поддержки питания;
- Метаболическая болезнь кости, приводящая к переломам;
- Рецидивирующий холангит, несмотря на соответствующую антибактериальную терапию;
- Мультирезистентные бактериальные штаммы;
- Жизнеугрожающий сепсис;
- Периодические госпитализации, ухудшающие качество жизни;
- Осложнения синдрома портальной гипертензии;
- Кровотечения из варикозно расширенных вен пищевода;
- Напряженный асцит и эпизоды спонтанных бактериальных перитонитов;
- Злокачественная тромбоцитопения;
- Выраженный зуд;
- Легочные сосудистые расстройства;
- Гепатопульмональный синдром;
- Порто-пульмональная гипертензия;
- Гепаторенальный синдром;
- Злокачественные новообразования печени;
- Гепаитоциллюлярная карцинома;
- Холангиокарцинома.
Неудачная портоэнтеростомия по Касаи
Понятие порогового возраста, после которого портоэнтеростомия по Касаи (ПЭС) неэффективно, остаётся дискутабельным.
Считается, что пациенты с “поздно выполненной ПЭС”, это те пациенты, которым ПЭС выполнили в сроки более 90 дней с момента рождения.
Мировые исследования показали, что у таких пациентов двухлетняя выживаемость составляет до 42%, 23-45% через 4-5 лет, 15-40% после 10 лет.
Ни фиброз, выявленный морфологически, ни узловатый вид печени во время ПЭС достоверно не предсказывают результат после операции.
Однако ПЭС у младенцев с циррозом и асцитом может ускорить печеночную декомпенсацию. В нескольких исследованиях было показано, что пациенты с предшествующей ПЭС подвергаются повышенному риску перфорации кишечника и билиарных осложнений после трансплантации печени.
Во многих трансплантационных центрах в мире считается целесообразным выполнить трансплантацию печени, нежели портоэнтеростомию по Касаи.
Билиарная атрезия. Портоэнтеростомия по Касаи не рекомендуется к выполнению у детей с билиарной атрезией во многих трансплантационных центрах.
Нутритивные нарушения
У детей с нарушенным желчеоттоком (в том числе после ПЭС) будет постепенно развиваться значительная мальабсорбция, белково-энергетическая недостаточность, и, как следствие, задержка развития.Дети с нормализацией желчеоттока после ПЭС, также будут страдать от этих последствий, хоть и несколько позже.
Помимо всего прочего, у таких пациентов наблюдаются биохимическая и клиническая недостаточность жирорастворимых витаминов, железа и цинка являются общими и требуют агрессивной коррекции и регулярного мониторинга.
Метаболические нарушения в костях скелета, приводящие к рецидивирующим переломам, также могут развиваться по мере прогрессирования заболевания печени, даже без дефицита витамина D или кальция.Также, агрессивная нутритивная поддержка (включая назогастральные кормления или парентеральное питание) является показанием к трансплантации печени.
Бактериальный холангит
От 40% до 80% пациентов после ПЭС испытывают по крайней мере 1 эпизод бактериального холангита до достижения 2-летнего возраста, а у 25% пациентов случаются частые рецидивирующие холангиты. Послеоперационный холангит ассоциируется с снижением 1- , 3- и 5-летней выживаемости по сравнению с детьми без холангита (92%, 76% и 76% против 80%, 51% и 23% соответственно).
Кроме того, рецидивирующий холангит дает 3-кратное повышение риска нарушения желчеоттока после ПЭС, которое приводит к билиарному циррозу.
Также показаниями к трансплантации печени являются те случаи, когда у ребенка развивается рецидивирующий холангит, несмотря на агрессивную антибактериальную терапию, высеваются полирезистентные бактериальные штаммы, развивается сепсиса. Также снижение качества жизни из-за частых госпитализаций по поводу холангитов относят к показаниям к трансплантации печени.
Портальная гипертензия
Не смотря на то, что у 60% младенцев с билиарной атрезией восстанавливается желчеотток после ПЭС, печеночный фиброз постепенно прогрессирует. Из-за этого у большинства детей развивается портальная гипертензия.
Проявления портальной гипертензии:
- Спленомегалия;
- Асцит;
- Варикозное расширение вен желудка с риском желудочно-кишечных кровотечений;
- Панцитопения.
Проявления портальной гипертензии связаны со значительной заболеваемостью и смертностью. Пациенты с портальной гипертензией требуют регулярного наблюдения.
Зуд
По данным мировой литературы, чаще сообщается о детях с синдромом Аладжиля и прогрессирующем семейном внутрипеченочном холестазом, что у них чаще бывает зуд. Однако холестаз-индуцированный зуд может возникать и при билиарной атрезии.
У некоторых пациентов зуд достаточно значительно выражен, и сильно ухудшает качество жизни как ребенка, так и его родителей.
В этих случаях необходимо подтвердить, что диагноз билиарной атрезии правильно установлен, а также, что были исключены другие медицинские причины зуда (например, атопия, педикулез или крапивница).
Трансплантация печени показана для пациентов с трудноизлечимым зудом, который нарушает сон, или нормальную деятельность, не смотря на адекватную терапию.
Гепатопульмональный синдром и портопульмональная гипертензия
Гепатопульмональный синдром (ГПС) и портопульмональная гипертензия (ППГ) могут возникать вследствие билиарной атрезии и являются показаниями к трансплантации печени из-за высокой смертности без проведения трансплантации печени. ГПС характеризуется артериальной гипоксемией, вызванной расширением внутрилегочных сосудов у пациентов с синдромом портальной гипертензии или врожденными портосистемными шунтами.
Гипоксия, повышенная утомляемость и вялость являются основными клиническими проявлениями. ГПС Развивается у 3-20% детей с циррозом печени.
Диагноз ГПС устанавливается на основании сцинтиграфии (определяются лёгочные шунты, сформировавшиеся на фоне портальной гипертензии), а также на основании ЭХО-кардиографии.
Билиарная атрезия. Сцинтиграфия лёгких при гепатопульмональном синдроме.
Эффективной терапии, помимо трансплантации печени, для ГПС и ППГ не существует. В некоторых случаях применяют инсуффляцию увлажнённого кислорода, что может увеличить парциальное давление кислорода в периферической крови. Тяжелая гипоксемия (PaO2 50 мм.рт.ст., это является противопоказанием к трансплантации печени из-за высокой интраоперационной и послеоперационной смертности.
Таким образом, ГПС и ППС являются показаниями к трансплантации печени при билиарной атрезии, но тяжесть и темпы прогрессирования этих расстройств диктуют необходимость срочной оценки показаний к трансплантации.
Гепаторенальный синдром
Гепаторенальный синдром (ГРС) является редким осложнением на терминальных стадиях болезней печени, при котором развивается острая почечная недостаточность.
Особенность этого синдрома заключается в том, что он развивается несмотря на интактные почки, ввиду уменьшения почечного кровотока. Это тяжелое осложнения купируется после трансплантации печени и функция почек восстанавливается.
Поэтому ГРС является показанием к трансплантации печени у детей с билиарной атрезией.
Злокачественные опухоли печени
Озлокачествление является признанным осложнением хронических заболеваний печени. В редких случаях (менее 1%) у детей первых месяцев жизни на фоне билиарной атрезии может развиваться гепатоцеллюлярная карцинома. Холангиокарцинома встречается ещё реже.
При повышенный уровня альфа-фетопротеина или выявления подозрительных очагов при УЗИ печени, необходимо дополнительная визуализация в виде компьютерной томографии с внутривенным болюсным контрастированием для подтверждения диагноза и оценки метастазирования.
Полное хирургическое удаление опухоли – единственный радикальный вариант лечения, хотя, по литературным данным, химиотерапия может быть более эффективной у детей, чем у взрослых.
Миланские критерии могут быть неприменимы для детей, и успешные результаты трансплантации печени были достигнуты даже у детей, которые не соответствовали более “мягким” критериям Калифорнийского университета Сан-Франциско (одиночная опухоль
Источник: https://doctorsemash.com/biliary-atresia/

