Адреногенитальный синдром у младенца. Адреногенитальный синдром
Содержание
Адреногенитальный синдром
Адреногенитальный синдром – наследственная патология надпочечников, выражающаяся недостаточностью ферментов на разных уровнях синтеза надпочечниковых гормонов. При этом происходит увеличение количества андрогенов, что приводит к возникновению явления вирилизации гениталий. Что такое адреногенитальный синдром, должен знать каждый человек, вступающий в семейные отношения.
Адреногенитальный синдром имеет ряд отличительных характеристик:
- Вирилизация гениталий.
- Телосложение имеет маскулиноподобный вид.
- Молочные железы – недоразвиты.
- Часто отмечается акне.
- Развитие аменореи или олигоаменореи.
- Нередко имеет место бесплодие.
Что говорит статистика
Врожденная дисфункция коры надпочечников среди наследуемых болезней – одна из наиболее часто встречающихся. Адреногенитальному синдрому подвержены люди разных национальностей.
Адреногенитальный синдром у детей европейской расы встречается в пропорции 1:14, жители Аляски появляются на свет с заболеваемостью в 1 случае из 282, еврейские дети имеют процент заболевания намного выше.
Передача болезни происходит по аутосомно-рецессивному типу.
Почему развивается адреногенитальный синдром
Генетическая патология заключается в неспособности ферментных систем, которые задействованы в секреции стероидных гормонов, выполнять свои функции.
В подавляющем большинстве случаев болезнь провоцирует повреждение гена, отвечающего за получение кортизола.
Если зафиксирован случай заболевания в семье, в будущем следует ожидать рождения ребенка, имеющего одну хромосому из 23 пар, содержащую мутантный ген.Адреногенитальный синдром у мальчиков и девочек передается по наследству
Нередко скрытые формы АГС проявляются клиническими признаками после нагрузок, губительно действующих на кору надпочечников, таких как:
- стрессовые ситуации;
- работа без отдыха;
- тяжелые инфекции;
- отравления.
Классификация
В медицине различаются формы адреногенитального синдрома:
- Сольтеряющая.
- Простая верильная.
- Неклассическая.
Различаются они на особенностях клинической картины, зависящей от степени повреждения ДНК.
Сольтеряющая форма адреногенитального синдрома различается у новорожденных патологическим строением половых органов девочек. Половой член мальчика значительно увеличен.
При этом отмечается нарушение стероидогенеза, что выражается поносом, судорогами. Снижается биосинтез альдостерона, происходит потеря соли через почки, потовые железы. Кожные покровы пигментированы.
Без своевременной терапии ребенку грозит летальный исход.
Простая вирильная
Адреногенитальный синдром у девочек простой вирильной формы протекает намного легче: наблюдается неправильно развитые половые органы, у мальчиков – размер гениталий сильно увеличен. У грудных детей диагностируется отсутствие надпочечниковой недостаточности. Вирилизация нарастает с течением времени.
Неклассическая
Этот тип адреногенитального синдрома по-другому называется постпубертатный. Признаки заболевания обнаруживаются в подростковом и репродуктивном возрасте. Гениталии не имеют отклонений, возможно незначительное увеличение клитора у женщин. Патология диагностируется случайно во время обследования при бесплодии или сбоя менструального цикла.
Симптомы
Для девочек-младенцев присутствуют признаки псевдогермафродитизма. Размер клитора значительно больше нормы имеет форму пениса, половые губы увеличены.
С возрастом у девочки телосложение становится похожим на мужское, отмечается низкий рост, широкоплечесть, узкий таз, руки и ноги короче обычного. Половое созревание происходит в дошкольном возрасте, развиваются мужские половые признаки.
Тембр голоса снижается, нарастает мышечная масса, грудные железы не увеличиваются, отсутствуют менструации.
При адреногенитальном синдроме отмечается заметная вирилизация (повышенный рост волос на теле)
Симптомы адреногенитального синдрома при неклассических формах болезни, возникающие в результате перенесенных стрессовых ситуаций, непроизвольного прерывания беременности, медицинского аборта, в меньшей мере специфичны.
Над губой, в области грудины появляются волосы, беспокоит угревая сыпь и пористость кожи, волосы становятся жирными. Цикл поздних менструаций – неустойчив, интервалы между критическими днями длятся до полутора месяцев. Иногда отмечается повышенное АД или гипотония, головные боли.
Осложнения
Врожденный адреногенитальный синдром осложняется стойким бесплодием. Раннее проявление патологии предопределяет минимальную вероятность беременности.
Но, если беременность и наступила, она заканчивается самопроизвольным выкидышем. При выношенном ребенке во время родов возникает истмико-цервикальная недостаточность.
Женщины проявляют склонность к психоэмоциональным расстройствам, грозящими затяжными депрессиями, склонностями к суициду, агрессивным поступкам.
Диагностика
После составления семейного анамнеза и осмотра больной акушером-гинекологом, эндокринологом, дермато-венерологом проводятся гормональные исследования.
Обязательным является проведение пробы с дексаметазаном для того, чтобы определить 17-КС в урине перед и после приема глюкокордикоидов. Для более точного результата определяют тестостерон и 17-гидроксипрогестерон.
Результат может быть неточен, если у женщины присутствуют поликистоз яичника, при котором наблюдается увеличения андрогенов.Диагностика адреногенитального синдрома включает ультразвуковое исследование применяемое, чтобы оценить, в каком состоянии находятся надпочечники
Исследование при помощи рентгенографии дает возможность выявить, соответствуют ли точки окостенения возрастным нормативам. Компьютерная томография и магнитно-резонансная томография позволяют, обследуя надпочечники, исключить злокачественный рост.
Лечение патологии
Лечение адреногенитального синдрома осуществляют главным методом терапии вирильной дисфункции надпочечников. Таким методом лечения считается заместительная терапия гормонами для восполнения недостатка глюкокортикоидов.
При скрытой форме болезни, если женщина не хочет забеременеть на данном этапе, менструации проходят ритмично, гормональные препараты применять не стоит. В других случаях, как проводить терапию, решают в зависимости от симптомов заболевания. Нередко глюкокортикоидные лекарства применяют в комплексе с другими препаратами.
Как лечат бесплодие
При желании женщины стать мамой следует принимать глюкокортикоиды до момента восстановления регулярных менструаций и после этого, пока не наступит беременность.
Чтобы не произошел выкидыш, лечение гормонами продолжается до окончания 12 недели беременности.
Если в начале беременности проводят терапию эстрогенами, то в последующее время применяются аналоги прогестерона, не имеющие андрогенного эффекта.
Как корректировать нерегулярные менструации
Если женщину беспокоят нерегулярные месячные, высыпания на кожных покровах, гирсутизм, а беременеть она не желает, принимать необходимо препараты с эстрогенным и антиандрогенным действием.
Рекомендуются также контрацептивные препараты, в состав которых входят гестагены.
Результат терапии можно увидеть через полгода, но со временем, когда заместительная терапия прекращена, происходит восстановление признаков гиперандрогении.
Терапия ложного гермафродитизма
Заболевание лечат гормонотерапией и хирургическими способами корректируют форму половых органов. Также назначается терапия минералокортикоидами. Нередко выдаются случаи, когда новорожденная девочка с нераспознанным заболеванием регистрируется как особа мужского пола.
В таких случаях можно восстановить половую идентичность при помощи хирургической пластики, провести курс гормонотерапии, а также психотерапевтического лечения
Прогноз
Если адреногенитальный синдром у новорожденных своевременно обнаружен, и проведено адекватное лечение, вероятность благоприятного исхода болезни велика. Вирилизация гениталий не стает преградой для половой жизни и родов. После заместительной гормонотерапии происходит феминизация: нормализуются менструации, восстанавливаются функции детородной системы.
Источник: https://sustavik.com/bolezni/adrenogenitalnyy-sindrom
Адреногенитальный синдром у новорожденных детей: фото, лечение, диагностика, рекомендации
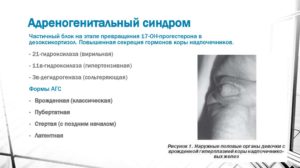
Адреногенитальный синдром Апера-Гаме характеризуется нарушением гормонального баланса. Код болезни по МКБ 10–E25. При выраженной избыточности андрогенов (мужских гормонов) отмечается дефицит альдостерона и кортизола.
Как следствие, у детей обоих полов происходит нарушение формирования половых органов. У девочек и женщин отмечается появление мужских признаков в виде роста бороды, усов.
Некоторые формы – крайне опасны и ведут к летальному исходу еще в раннем возрасте.
Формы
Адреногенитальный синдром – наиболее часто встречающееся генетическое заболевание. У европейцев диагностируется один случай на 14 тыс. детей, у аляскинских эскимосов – один случая на 282 младенца. Заболевание также распространено у евреев. Среди других народов частота меньше.
Тяжесть патологии позволяет выделить три формы синдрома:
- Сольтеряющий. На первом году жизни у мальчиков обнаруживается увеличение половых органов, а у девочек – нарушение их строения. Отмечается практически полное отсутствие 21-гидроксилазы. Значительный гормональный дисбаланс вызывает судороги, расстройство стула, рвоту, кожную пигментацию, скачки давления. Считается самым тяжелым видом патологии. Отсутствие адекватного лечения приводит к смерти больных детей.
- Простой вирильный синдром. Проявляется неправильным развитием половых органов у детей обоего пола. У девочек матка, яичники, маточные трубы развиваются нормально. С возрастом увеличивается активность андрогенов. Считается менее опасным видом патологии.
- Атипичный. Признаки данного типа АГС проявляются в постпубертатный период. У женщин обнаруживается увеличенный клитор, у мужчин – половой член. Чаще всего обнаруживается случайно по поводу проводимого исследования на расстройство менструального цикла или бесплодия.
Сольтеряющая и простая вирильная форма развиваются внутриутробно. Атипичная является приобретенной. Чаще всего ее вызывают новообразования на надпочечниках.
Все три формы связаны с дефицитом 21-гидроксилазы и составляют 95% случаев заболевания. В остальных случаях развитие патологии связывают с недостатком других ферментов.
У новорожденных
Заболевание обычно обнаруживается во время неонатального скрининга. При обнаружении положительной реакции проводят повторное исследование. При получении аналогичного результата определяется диагноз и назначается лечение.
На второй недели жизни у новорожденных с данным заболеванием можно наблюдать следующие симптомы:
- Частое срыгивание;
- Землистый цвет кожных покровов;
- Западение большого родничка;
- Вялость;
- Одышка;
- У девочек – синехия и увеличенный в размере клитор.
Отсутствие лечения ведет к ранней смерти от сосудистой недостаточности.
У мальчиков
На заболевание у мальчиков при рождении может указывать увеличенный в размерах половой член, но этот признак – не обязательный. Чаще всего симптомы болезни проявляются в возрасте 2-3 лет.
При адреногенитальном синдроме у мальчиков отмечается:
- Быстрый рост;
- Увеличение гениталий, но яички в размерах не меняются;
- К возрасту 8 лет появление волос на лице, теле;
- Непроизвольная эрекция;
- Повышенная пигментация мошонки;
- Появление прыщей уже в возрасте 2 лет;
- Грубый голос.
Ребенок достаточно рано останавливается в развитии, вследствие чего мальчики не вырастают высокими. Скелет характеризуется крупным туловищем, короткими конечностями.
У девочек
Если избыток андрогенов возникает до 5-го месяца внутриутробного развития, у девочек развивается пенисообразный клитор, недоразвитие или атрофия малых половых губ и гипертрофия больших. Позже отмечается увеличение клитора, сращение половых губ. Мочевой канал располагается под клитором.
С возрастом у девочек обнаруживаются следующие изменения:
- В возрасте 4 лет возможно появление волос на лобке, ногах, на лице;
- Голос к пубертатному периоду становится низким;
- Молочные железы, яичники, матка не развиваются;
- Менструация в подростковом возрасте отсутствует или имеет нерегулярный характер;
- Кожа на лице – жирная.
По фигуре девочка напоминает мальчика, быстро останавливается в росте. Характерны широкие плечи, узкий таз, короткие руки, ноги. Признаки заметны уже к 12 годам.
Патогенез
Основной причиной, обуславливающий развитие адреногенитального синдрома, является дефект гена, отвечающего за производства фермента 21-гидроксилазы. Он является ключевым в процессе образования гормона кортизола.
Вместо CYO21-B у больных обнаруживается CYP21-A – псевдоген, не способный выполнять функции обычного гена в коротком плече шестой аутосомы.
Оба гена имеют относительно одинаковую структуру. Этим обусловлена возможная их замена во время деления клеток. Характерен этот процесс и в пубертатный период при повышенной гормональной нагрузке или при развитии тяжелого заболевания, получения высокой дозы облучения.
Из-за дефицита фермента 21-гидроксилазы в коре надпочечников и яичниках нарушается синтез 17-гидроксипрогестерона и прогестерона, а также их трансформация в 11-деоксикортизол и дезоксикортикостерон.
Оба процесса ведут к снижению синтеза кортизола. Чтобы компенсировать дефицит, в гипофизе увеличивается производство гормона АКТГ. Его действие стимулирует работу коры надпочечников с целью увеличения синтеза кортикостероидов. В то же время увеличивается производство андрогенов.
Нарушения в ДНК провоцируют также дефект синтеза других ферментов, например, 20-лиазы, 22-десмолазы и т.д.
Заболевание носит наследственный характер. Передача производится аутосомно-рецессивным путем.
В патогенезе возможны следующие закономерности:
- Если оба родители являются владельцами нарушенного гена, существует вероятность 25%, что ребенок будет болен или станет носителем;
- Если хотя бы один родитель здоров, ребенок родится здоровым, но, вероятно, будет носителем;
- В случае, когда один родитель – носитель, а второй болен, вероятность, что малыш заболеет – 75%;
- Если оба родители больны, вероятность, что ребенок унаследует болезнь – 100%.
В редких случаях мутация возможна у ребенка под влиянием негативных факторов, действующих в момент формирования половых клеток. В этом случае у здоровых родителей, которые не являются носителями патогена, малыш будет болен.
Лечение
Основным способом лечения является заместительная гормональная терапия.
Назначается кортизон или его аналоги, например, Преднизолон. Гормональная терапия проводится под контролем концентрации андрогенов, натрия и калия. Биохимический анализ необходим для исключения потери соли.
При ярко выраженных изменениях половых признаков применяют хирургические методы. Операция проводится обычно по достижению ребенком 2-3 лет – исправляется размер клитора, при необходимости корректируется форма половых губ. Дополнительную коррекцию проводят в подростковом возрасте.
В дальнейшем для нормализации менструального цикла вводят оральные контрацептивы, в состав которых входят гестагены. Продолжительность лечения достигает полугода. При отсутствии стойкого эффекта его продолжают. При бесплодии назначают глюкокортикоиды. Девочкам и девушкам оказывается психологическая и психиатрическая помощь.
Адреногенитальный синдром – все особенности патологии
За первичные и вторичные половые признаки отвечают гормоны, часть которых вырабатывается в надпочечниках. Существует врожденное заболевание, характеризующееся дисфункцией этих желез внутренней секреции и чрезмерным выделением андрогенов. Избыток мужских половых гормонов в организме приводит к существенным изменениям строения тела.
Адреногенитальный синдром – причины
Рассматриваемая патология возникает вследствие врожденной генетической мутации, передающейся по наследству. Она диагностируется редко, частота встречаемости адреногенитального синдрома составляет 1 случай на 5000-6500.
Изменение генетического кода провоцирует увеличение размеров и ухудшение работы коры надпочечников. Снижается выработка особых ферментов, которые участвуют в продуцировании кортизола и альдостерона.
Их дефицит приводит к увеличению концентрации мужских половых гормонов.
Адреногенитальный синдром – классификация
В зависимости от степени разрастания надпочечниковой коры и выраженности симптомов описываемая болезнь существует в нескольких вариациях. Формы адреногенитального синдрома:
- сольтеряющая;
- вирильная (простая);
- постпубертатная (неклассическая, атипичная).
Адреногенитальный синдром – сольтеряющая форма
Самый распространенный вид патологии, который диагностируется у новорожденных или детей первого года жизни. При сольтеряющей форме адреногенитального синдрома характерно нарушение гормонального баланса и недостаточность функции коры надпочечников.
Данный тип заболевания сопровождается слишком низкой концентрацией альдостерона. Он необходим для поддержания водно-солевого баланса в организме. Указанный адреногенитальный синдром провоцирует нарушение сердечной деятельности и скачки артериального давления.
Это происходит на фоне скопления солей в почках.
Адреногенитальный синдром – вирильная форма
Простой или классический вариант течения патологии не сопровождается явлениями надпочечниковой недостаточности. Описываемый адреногенитальный синдром (АГС вирильной формы) приводит только к изменениям наружных половых органов. Этот вид болезни тоже диагностируется в раннем возрасте или сразу после родов. Внутри репродуктивная система остается нормальной.
Постпубертатная форма адреногенитального синдрома
Рассматриваемый тип заболевания еще называют атипичным, приобретенным и неклассическим. Такой адреногенитальный синдром встречается только у женщин, которые ведут активную половую жизнь.
Причиной развития патологии может стать как врожденная мутация генов, так и опухоль коры надпочечников. Данная болезнь часто сопровождается бесплодием, поэтому без адекватной терапии адреногенитальный синдром и беременность – несовместимые понятия.
Даже при успешном зачатии высок риск невынашивания, плод гибнет еще на ранних сроках (7-10 недель).
Адреногенитальный синдром – симптомы
Клиническая картина описываемой генетической аномалии соответствует возрасту и форме заболевания. Адреногенитальный синдром у новорожденных иногда определить не удается, из-за чего пол младенца могут идентифицировать неправильно. Специфические признаки патологии становятся заметны с 2-4 лет, в некоторых случаях она проявляется позже, в подростковом периоде или зрелости.
Адреногенитальный синдром у мальчиков
При сольтеряющей форме болезни наблюдаются симптомы нарушения водно-солевого баланса:
- диарея;
- сильная рвота;
- пониженное артериальное давление;
- судороги;
- тахикардия;
- потеря веса.
Простой адреногенитальный синдром у детей мужского пола имеет следующие признаки:
- увеличенный пенис;
- избыточная пигментация кожи мошонки;
- темный эпидермис вокруг ануса.
Новорожденным мальчикам редко ставится указанный диагноз, потому что клиническая картина в раннем возрасте выражена слабо. Позднее (с 2-х лет) адреногенитальный синдром более заметен:
- рост волос на теле, включая половые органы;
- низкий, грубоватый голос;
- гормональные прыщи (вульгарные угри);
- маскулинизация;
- ускорение формирования костей;
- низкорослость.
Адреногенитальный синдром у девочек
Определить рассматриваемую болезнь у младенцев женского пола проще, она сопровождается такими симптомами:
- гипертрофированный клитор, внешне очень похожий на пенис;
- большие половые губы, выглядят, как мошонка;
- вагина и уретра объединены в урогенитальный синус.
На фоне представленных признаков новорожденных девочек иногда принимают за мальчиков и воспитывают в соответствии с неправильно установленным полом.
Из-за этого в школьном или подростковом возрасте у таких детей часто появляются психологические проблемы. Внутри репродуктивная система девочки полностью соответствует женскому генотипу, поэтому и ощущает она себя женщиной.
У ребенка начинаются внутренние противоречия и сложности с адаптацией в обществе.
После 2-х лет врожденный адреногенитальный синдром характеризуется следующими признаками:
- преждевременный рост волос на лобке и подмышками;
- короткие ноги и руки;
- мускулистость;
- появление волос на лице (к 8-ми годам);
- мужское телосложение (широкие плечи, узкий таз);
- отсутствие роста молочных желез;
- низкий рост и массивное туловище;
- грубый голос;
- угревая болезнь;
- позднее начало менструаций (не раньше 15-16 лет);
- нестабильный цикл, частые задержки месячных;
- аменорея или олигоменорея;
- бесплодие;
- скачки артериального давления;
- избыточная пигментация эпидермиса.
Адреногенитальный синдром – диагностика
Выявить гиперплазию и дисфункцию коры надпочечников помогают инструментальные и лабораторные исследования. Чтобы диагностировать адреногенитальный врожденный синдром у младенцев, выполняется тщательный осмотр половых органов и компьютерная томография (либо УЗИ). Аппаратное обследование позволяет обнаружить яичники и матку у девочек с мужскими половыми органами.
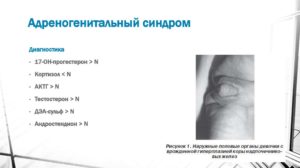
Для подтверждения предполагаемого диагноза осуществляется лабораторный анализ на адреногенитальный синдром. Он включает исследование мочи и крови на содержание гормонов:
- 17-ОН-прогестерона;
- альдостерона;
- кортизола;
- 17-кетостероидов.
Дополнительно назначается:
- биохимия;
- клинический анализ крови;
- общее исследование мочи.
Лечение адреногенитального синдрома
Избавиться от рассмотренной генетической патологии нельзя, но ее клинические проявления можно устранить. Адреногенитальный синдром – клинические рекомендации:
- Пожизненный прием гормональных препаратов. Для нормализации работы коры надпочечников и контроля эндокринного баланса придется постоянно пить глюкокортикоиды. Предпочтительный вариант – Дексаметазон. Дозировка рассчитывается индивидуально и составляет от 0,05 до 0,25 мг в день. При сольтеряющей форме болезни важно принимать минералкортикоиды, чтобы поддерживать водно-солевой баланс.
- Коррекция внешнего вида. Пациенткам с описываемым диагнозом рекомендуется пластика влагалища, клиторэктомия и другие хирургические вмешательства, обеспечивающие придание половым органам правильной формы и соответствующего размера.
- Регулярные консультации с психологом (по требованию). Некоторым больным необходима помощь в социальной адаптации и принятии себя как полноценного человека.
- Стимуляция овуляции. Женщинам, желающим забеременеть, требуется пройти курс специальных медикаментов, обеспечивающих корректировку менструального цикла и подавление выработки андрогенов. Глюкокортикоиды принимаются весь период вынашивания.
| Синдром Шерешевского-Тернера – каковы шансы на нормальную жизнь? В данной статье вы узнаете, что собой представляет Синдром Шерешевского-Тернера, как часто он встречается, какие причины его возникновения, симптомы и признаки, способы диагностики и лечения, а также последствия заболевания и прогнозы. | Сахарный диабет у детей прогрессирует намного быстрее, чем у взрослых и может привести к опасным осложнениям. Прочитайте, почему малыши страдают от этого эндокринного заболевания, научитесь распознавать его ранние симптомы и эффективно лечить. |
| Когда ребенку ставится диагноз «фенилкетонурия», что это за заболевание, родители зачастую узнают уже в первый месяц жизни крохи, после проведения неонатального скрининга. Раннее выявление патологии дает высокие шансы на ее успешное преодоление. | Экстрофия мочевого пузыря – это серьезная врожденная патология. Полезно разобраться в том, что провоцирует ее возникновение, и какими симптомами она сопровождается. Единственный метод лечения – хирургическая операция. |
Источник: https://womanadvice.ru/adrenogenitalnyy-sindrom-vse-osobennosti-patologii
Надпочечники и их функция
Надпочечники представляют собой парные органы, которые находятся на верхних полюсах почек. Каждую железу покрывает плотная оболочка (капсула), которая проникает внутрь и делит орган на два слоя: корковое вещество (наружный слой) и мозговое вещество (внутренний слой). Корковое вещество синтезирует кортикостероиды:
- глюкокортикоиды (кортикостерон, кортизон) – регулируют все обменные процессы;
- минералокортикоиды (альдостерон) – регулирует калиево-натриевый баланс;
- половые гормоны.
Мозговое вещество отвечает за выработку катехоламинов (адреналин и норадреналин). Адреналин увеличивает частоту и силу сердечных сокращений. Норадреналин поддерживает тонус сосудов.
Механизм развития
Возникновение врожденной надпочечниковой гиперплазии связано с угнетением продукции (выработки) одних кортикостероидных гормонов при одновременной активации выработки других. Это происходит из-за нехватки того или иного фермента, который участвует в стероидогенезе (продуцировании кортикостероидов). Основной патогенетический механизм АГС – врожденный дефицит фермента С 21-гидроксилазы.
В зависимости от степени дефицита фермента развивается недостаточность альдостерона и кортизола.
Нехватка последнего по типу отрицательной обратной связи стимулирует выработку адренокортикотропного гормона (АКТГ), который воздействует на кору надпочечников и приводит к ее гиперплазии.
В результате этого кортикостероиды синтезируются выше нормы, т. е. стероидогенез сдвигается в сторону избыточности андрогенов.
В механизме развития заболевания лежит избыточная выработка одних кортикостероидных гормонов при снижении продукции других
В организме развивается гиперандрогения надпочечникового происхождения. Повышенная выработка андрогенов оказывает вирилизирующее (лат. «вирилис» – мужской, «вирилизация» – маскулинизация) действие на ребенка еще во внутриутробном периоде.
Впоследствии развивается классическая (врожденная) форма заболевания. Клинические проявления зависят от степени активности мутированного гена СУР21-В.
При полном отсутствии активности формируется сольтеряющая форма синдрома, при которой нарушается выработка и минералокортикоидов, и глюкокортикоидов.
Распространенность заболевания
Распространенность АГС варьируется среди различных национальностей. Среди европеоидов классические варианты врожденной надпочечниковой гиперплазии составляют один случай на 14000 новорожденных детей (1 к 9800 – в Швеции, 1 к 11000 – в США).
В Японии заболеваемость составляет 1 случай на 18000 новорожденных. Среди изолированных популяций распространенность АГС превышает средние показатели в 5–10 раз.
Так, у эскимосов Аляски распространенность классических вариантов заболевания составляет примерно один случай на 282 новорожденного.
Формы и проявления
Врожденная надпочечниковая гиперплазия очень разнообразна по клиническим проявлениям. Выделяют две классические формы заболевания:
- сольтеряющая;
- простая вирильная форма.
Для сольтеряющей формы характерно полное отсутствие фермента, что проявляется в виде нарушения солевого обмена (недостаточность минералокортикоидов). В патологический процесс вовлекается ренинальдостероновая система.
Симптомы появляются в первые дни после рождения младенца.
Адреногенитальный синдром у новорожденных по типу надпочечниковой недостаточности (нехватка альдостерона и кортизона) сопровождается следующими признаками:
- срыгивания;
- рвота;
- плохое периферическое кровообращение;
- снижение массы;
- сонливость.
Обезвоживание организма вызывает жажду, из-за чего наблюдается активное сосание. Перечисленные симптомы возникают на второй–третьей неделе после рождения. О дефиците глюкокортикоидов свидетельствует прогрессирующая гиперпигментация.
Надпочечниковая недостаточность сопровождается признаками обезвоживания и недостаточности кровообращения
В биохимическом анализе крови присутствуют гипонатриемия (недостаток натрия), гиперкалиемия (избыток калия), ацидоз («закисление» организма).
При избытке андрогенов с ранних стадий внутриутробного развития у новорожденных девочек отмечается женский псевдогермафродизм.
Изменения варьируются от обычной гипертрофии клитора до полной вирилизации наружных половых органов (пенисообразный клитор с вытягиванием уретрального отверстия на головку).У мальчиков наблюдается увеличение пениса с гиперпигментацией мошонки. При отсутствии адекватного лечения в постнатальном периоде вирилизация быстро прогрессирует.
Зоны роста костей закрываются раньше времени, из-за чего взрослые пациенты отличаются низкорослостью.
У девочек отсутствие лечения приводит к первичной аменорее, связанной с угнетением гипофизарно-яичниковой системы гиперпродукцией мужских половых гормонов.
Вирильная форма характеризуется прогрессирующей маскулинизацией, быстрым формированием органов, повышенным выделением гормонов коры надпочечников.
У родившихся девочек с кариотипом 46,ХХ присутствует маскулинизация различной выраженности – от умеренно гипертрофированного клитора до абсолютного сращивания губных складок с образованием пениса и мошонки.
Внутренняя половая система сформирована без особенностей – по женскому типу.
У мальчиков вирильный АГС сразу после появления на свет обычно не диагностируется, так как гениталии визуально обычные. Диагноз ставят на пятом-седьмом году жизни при появлении признаков раннего полового созревания. Выделяют также неклассическую (позднюю) форму дефицита 21-гидроксилазы, которая обусловлена снижением активности фермента на 40–80% по сравнению с нормальными показателями.
Клинически заболевание проявляется в подростковом возрасте
У девочек присутствует умеренное увеличение клитора, уменьшение размеров матки, раннее формирование груди, преждевременное закрытие зон роста скелета, нарушения менструации, гирсутизм (рост волос по мужскому типу). Первая менструация случается в 15–16 лет, далее цикл сбивается, имеется тенденция к олигоменорее (большие промежутки между месячными).
Влияние мужских гормонов сказывается на комплекции: больше мужские пропорции туловища, размашистые плечи, суженый таз, укороченные конечности. Нередко у пациенток в дальнейшем развивается бесплодие, часто беременность прерывается на ранних сроках. У мальчиков признаком избыточности андрогенов является раннее закрытие зон роста костей, уменьшение яичек.
У всех детей независимо от пола наиболее частый симптом неклассической формы АГС – преждевременное лобковое и подмышечное оволосение. Латентно протекающая врожденная надпочечниковая гиперплазия не имеет клинических признаков, однако в крови можно обнаружить умеренно повышенный уровень предшественников кортизола. Далеко не все авторы выделяют такое состояние в отдельную форму заболевания.
Отзывы
Светлана:
Дочери поставили диагноз ВДКН. Сейчас ей три года. Заместительная терапия – постоянный и важнейший этап в лечении. Пока все антропометрические критерии в норме. Эндокринолог говорит, что дозу гормонов пока повышать не стоит, а при стрессовых ситуациях сказал вводить гидрокортизон внутримышечно.
Мария:
У ребенка еще внутриутробно диагностировали АГС, лечение начали вовремя. Сразу после рождения обратились в платную клинику, сделали операцию, принимаем теперь назначенные препараты. Врачи говорят, все будет в норме, беременность в дальнейшем возможна.
Источник: https://spina.guru/bolezni/adrenogenitalnyy-sindrom
Адреногенитальный синдром у новорожденных — лечение

28.06.2017
Какая связь между недостатком в организме гормона, контролирующего обмен углеводов и опосредующего стресс-реакции, и множественными нарушениями полового развития? Самая прямая. Примером служит т.н.
адреногенитальный синдром у детей и взрослых.
Этот довольно редкий наследственный недуг поражает людей обоего пола (в среднем — одного на пять–шесть тысяч) и уже в юном возрасте имеет свои характерные проявления.
Чем характеризуется? Кора надпочечников — важных «игроков» на «сцене» обмена веществ, процессов роста, развития, приспособления к меняющимся условиям и др.
, не поставляет организму должное количество химических регуляторов и координаторов этих процессов — кортизолаи, в некоторых случаях, альдостерона.
Почему? Потому что в наличии врожденное нарушение образование необходимых для синтеза этих гормонов ферментов.
В результате, желая скомпенсировать эти недостатки, организм запускает каскад взаимодействий между различными органами, имеющий патологические следствия. Если более конкретно:
- нехватка гормонов провоцирует мозговые структуры (точнее, гипоталамо-гипофизарную систему) к выработке фактора, побуждающего кору надпочечников наверстать упущенное;
- в ответ на этот однозначный стимул надпочечники силятся исполнить приказ и увеличивают количество рабочих клеток (т.н. гиперплазия);
- но, поскольку необходимые ферменты по-прежнему отсутствуют, образование кортизола (и, в некоторых случаях, альдостерона) не приходит в норму;
- зато без всякой необходимости (на фоне исходно нормальной выработки половых стероидов) усиливается продукция все той же корой надпочечников веществ, обладающих потенциалов половых гормонов — андрогенов (еще до рождения!);
- избыток половых гормонов производит в организме всевозможные эффекты;
- в то время как недостаток кортизола (и, в некоторых случаях, альдостерона) по-прежнему дает о себе знать и провоцирует мозг на дальнейшую стимуляцию работы коры надпочечников.
Формы врожденного адреногенитального синдрома определяются тем, какого (и в какой степени) фермента (или ферментов) организму не хватает. И, соответственно, какой конкретно гормон (или гормоны) находятся в дефиците. Чаще всего диагностируется т.н. вирильная форма.
В самом названии (переводится как «мужская») кроется и комплекс сопутствующих ей симптомов — наличие вторичных мужских половых признаков у девочек и преждевременных гипертрофированных атрибутов сильного пола у мальчиков. В остальном недуг этой формы протекает довольно легко (т.н.
компенсированная форма), поскольку работа фермента нарушена лишь частично, и при своевременном обнаружении хорошо поддается корректировке.
Две другие формы (редкие) — гипертоническая и сольтеряющая — более тяжелые. Настолько, что без их раннего выявления существует высокий риск гибели детей от сердечной и почечной недостаточности, и кровоизлияния в мозг.
Адреногенитальный синдром у новорожденных
Поскольку надпочечники под руководством мозговых центров (в ответ на нехватку кортизола) начинают усиленно трудиться еще внутриутробно, ребенок рождается на свет, уже имея избыток половых гормонов. В результате у новорожденных девочек регистрируют симптомы т.н.
ложного гермафродитизма (наличия признаков обоих полов). А у новорожденных мальчиков — увеличенный копулятивный орган. Кроме того, аномальное количество половых стероидов приводит к избыточной пигментации наружных половых органов, кожи вокруг ануса и сосков.
Перечисленные признаки характерны для самой распространенной (вирильной) формы адреногенитального синдрома.При более редкой и тяжелой форме (сольтеряющей) к ним добавляются следствия потери организмом натрия и хлора, и задержки калия (из-за недостатка альдостерона):
- диспепсические расстройства (рвота, не связанная с кормлением), понос;
- обезвоживание (в том числе, вследствие потери жидкости с рвотой и жидким стулом);
- судороги;
- низкое артериальное давление;
- нарушения ритма сердца.
Адреногенитальный синдром у девочек и мальчиков
С возрастом вышеуказанные признаки сохраняются (если не поставлен ранний диагноз и не начата заместительная терапия). К двум-четырем годам появляются симптомы преждевременного полового созревания с признаками маскулинизации (от латинского слова «мужчина, «самец») у девочек:
- увеличение половых органов;
- оволосение подмышек и лобковой области;
- изменение тембра голоса;
- появление угревой сыпи;
- высокие темпы роста и набора массы тела и др.
Касательно последнего пункта: высокие темпы роста характерны только для юного возраста. Довольно рано (к двенадцати годам) зоны роста закрываются, рост сильно притормаживается или останавливается вовсе. В результате в подростковом периоде наблюдается уже отставание в росте от сверстников.
Другими (неспецифическими) признаками не выявленных в очень раннем детстве гипертонической и сольтеряющей форм адреногенитального синдрома могут стать:
- стойкое повышение артериального давления;
- диспепсические нарушения.
Длительная гипертензия рискует осложниться ухудшением зрения, сердечно-сосудистыми, почечными и мозговыми нарушениями (вплоть до инсульта).
Для правильной (и ранней) диагностики помимо осмотра и опроса необходимы лабораторные и инструментальные исследования:
- анализы крови и мочи на гормоны и их предшественники;
- ультразвуковое исследование;
- рентгенография кистей рук;
- магниторезонансная и компьютерная томография.